El análisis de modos de fallas y efectos (FMEA) es una herramienta valiosa que se usa para el análisis de procesos, principalmente en los procesos de fabricación o montaje, en especial en las industrias de alto riesgo. Se utiliza para evaluar procesos, desglosarlos en pasos individuales y determinar los posibles puntos de fallas. Asignar un número de prioridad de riesgo (RPN) a cada paso les permite a los líderes utilizar los recursos, como tiempo, dinero y mano de obra, de manera más eficiente para lograr el mayor impacto. El FMEA puede usarse en medicina perioperatoria para mejorar la eficiencia del proceso y mantener la seguridad del paciente.
El análisis de modos de fallas y efectos (FMEA) es una herramienta invaluable que se ha usado en el sector para identificar posibles puntos de falla en un proceso, evaluar sus causas y efectos, y determinar maneras de disminuir los riesgos.1 Las iniciativas para la seguridad del paciente han incorporado estrategias como el FMEA, además de otras técnicas, p. ej., análisis de causa raíz (RCA) y código de evaluación de seguridad (SAC). El programa de seguridad del paciente en el Departamento de Asuntos de Veteranos (VA)2 tiene casi 30 años; el enfoque de la reducción de errores en una base sistémica del VA estuvo asociado con una reducción significativa de peligros de MRI y de mal funcionamiento de marcapasos cardíacos, lo que respalda el papel del análisis proactivo.2 Los análisis sistémicos para la mejora de la seguridad del paciente tienen una larga historia, incluyendo programas como Safer Patients Initiative, lanzado en el Reino Unido (2004–2008), que en su primer año vio una disminución de efectos adversos del 7 % al 1,5 % por cada 1000 días/paciente, mejorando la confiabilidad en la atención general, la atención en los pacientes críticos, la atención perioperatoria y el manejo de los medicamentos.3
La evaluación de riesgos mediante el FMEA se ha empleado eficazmente en hospitales para minimizar errores médicos y se ha implementado en muchos entornos diferentes.4,5,6 Un estudio de la administración de heparina no fraccionada identificó cientos de posibles fallas con cien causas más e implementó decenas de medidas correctivas para mejorar la seguridad de la administración de los medicamentos.7 Después de un estudio extensivo en un hospital pediátrico académico de 367 camas, se identificaron 233 posibles puntos de fallas con la administración de heparina no fraccionada, incluyendo errores matemáticos, requisitos desconocidos para la administración, horarios incorrectos, dificultades para acceder a la información del EMR del hospital, información deficiente para el paciente y la capacidad de administrar dosis incorrectas.7 La aplicación de las medidas correctivas para los pasos del proceso identificados como los de mayor prioridad de riesgo mostraron una mejora estadísticamente significativa en las puntuaciones, con una mejora resultante en la seguridad de la administración de la heparina no fraccionada.7
La implementación exitosa del FMEA ha mejorado la seguridad de radioterapia,8-10 los procesos de farmacia del hospital,11,12 los procesos de laboratorios clínicos,13 la transfusión de sangre14 y los ensayos clínicos.15 También se ha demostrado que la implementación del FMEA en un servicio o en una unidad ha mejorado procesos tales como transferencias de atención, solicitudes de laboratorio/radiología o el ingreso en el Departamento de Emergencias16,17 y una funcionalidad sistémica general en las unidades de cuidados intensivos (UCI).18 Finalmente, el FMEA ha tenido éxito en sus intentos no solo para mejorar los procesos sistémicos, sino también para identificar puntos de falla que ocasionaban complicaciones en el hospital, como el síndrome postural de la cirugía de tiroides19 o la enfermedad tromboembólica venosa en pacientes gravemente enfermos.20
Aunque su beneficio está demostrado, son escasas las publicaciones que examinan el papel del FMEA en la anestesiología. Los estudios pasados se han limitado a examinar el mantenimiento y la reparación de los equipos de anestesia,21 a evitar errores de medicamentos en la anestesia pediátrica6 y a mejorar la seguridad de la sedación con propofol en la endoscopía.22 Sin embargo, el ejercicio de la anestesiología, que es una especialidad basada en sistemas con numerosos procesos que tienen similitudes con la fabricación, se presta al uso del FMEA para identificar posibles resultados adversos ocasionados por errores y para mejorar la productividad. La tabla 1 ilustra las categorías y subcategorías de los procesos de anestesia a los que puede aplicarse el FMEA.
Tabla 1: Ejemplos de procesos perioperatorios y de anestesia en los que podría aplicarse el análisis de modos de fallas y efectos (FMEA).
| Seguridad de los medicamentos | Equipo |
|
Evitar las alergias Órdenes Administración Monitorización postadministración |
Control de rutina
Falla del equipo Disponibilidad Equipo de emergencia |
| Atención clínica | Procesos del hospital |
| Manejo de la vía aérea
Evitar el laringoespasmo Prevención de PONV (náuseas y vómitos postoperatorios) Manejo del dolor perioperatorio Prevención de infecciones en el lecho quirúrgico |
Programación del pabellón
Transporte del paciente Manejo de la cama Rotación del personal de pabellón |
| Examen preoperatorio | Procesos de la PACU |
| Reserva de casos
Reserva de PAT Consultas Análisis de laboratorio/pruebas Evaluación de la anestesia |
Monitorización del paciente
Evaluación del paciente Manejo de PONV (náuseas y vómitos postoperatorios) Manejo del dolor |
| Anestesia regional | |
| Consentimiento/programación
Preparación del equipo Manejo de catéteres |
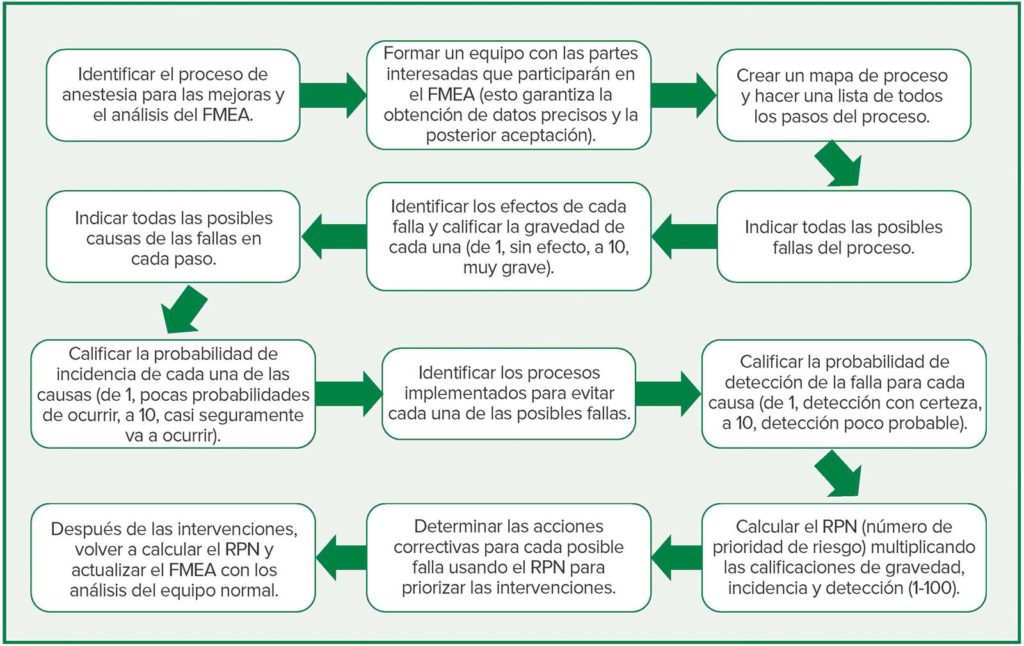
Los pasos que se deben seguir en un FMEA para un proceso de anestesia están demostrados en la figura 1. Los dos primeros pasos son de suma importancia para el éxito: la identificación del proceso de optimización y la formación de un equipo para participar en el análisis y las intervenciones subsiguientes. Las partes interesadas necesarias en cualquier sistema complejo deben participar para garantizar una contribución adecuada durante el análisis para que haya aceptación cuando se identifiquen las acciones correctivas. Por ejemplo, la “prevención de las náuseas y los vómitos posoperatorios” es un proceso que probablemente requerirá acciones correctivas que incluyen la farmacia, los servicios de cirugía y los de enfermería preoperatoria, sin cuya participación los remedios podrían no implementarse exitosamente.
El paso siguiente también es fundamental: Crear una lista de todos los pasos del proceso. Generalmente, es útil crear un mapa del proceso. En cada paso, se enumeran todos los posibles modos de fallas y se registran sus posibles efectos. Luego, se asigna una puntuación a la gravedad de cada falla (de 1, la menos grave, a 10, la más grave), se identifican las posibles causas para cada falla y se asigna una puntuación a la probabilidad de incidencia (de 1, menor probabilidad de ocurrir, a 10, que casi seguramente ocurrirá). Se identifican todos los “controles” para prevenir la falla y se asigna una puntuación a los niveles de la posible detección (de 1, detección muy probable, a 10, detección improbable). El número de prioridad de riesgo (RPN) se determina multiplicando las puntuaciones de gravedad, incidencia y detección; el grupo de trabajo puede usar este número para priorizar qué pasos marcar para las acciones correctivas y la reevaluación. Una puntuación más alta de RPN indica un área de necesidad más urgente para la intervención y mejora del proceso, mientras que un RPN bajo indica una tarea o paso de importancia menos inmediata.
Aplicación del FMEA a las evaluaciones de preanestesia
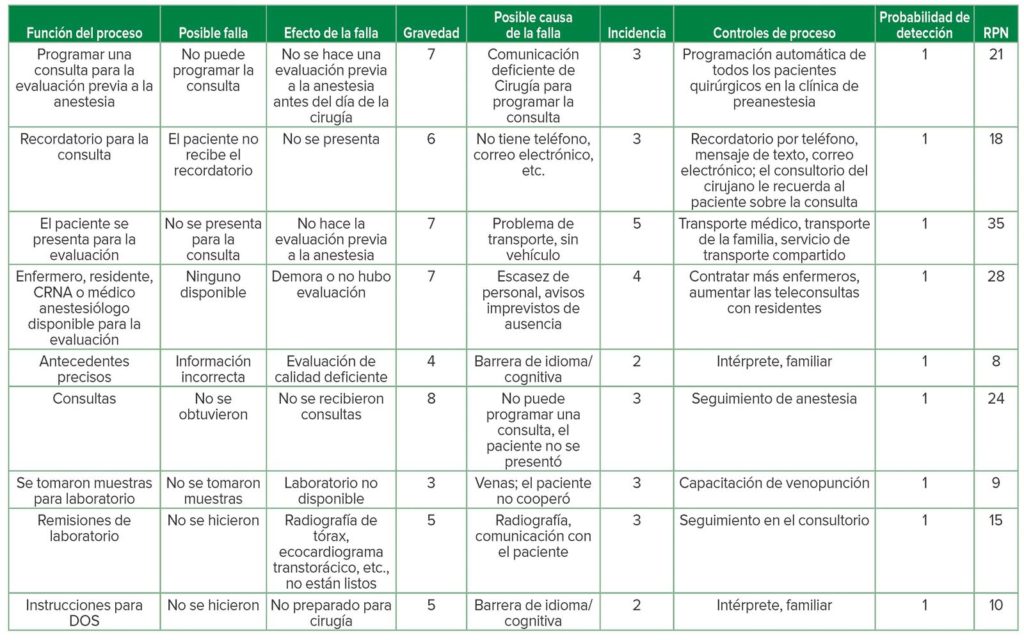
En University Hospital, en Newark, NJ, hacemos un FMEA para el proceso de evaluaciones de preanestesia. Se hacen en los pacientes ambulatorios, en la Clínica de Pruebas de Preingreso, que son remitidos para evaluación por los consultorios de los cirujanos después de haber reservado los casos. La tabla 2 muestra una versión simplificada del análisis FMEA que hicimos los primeros dos meses de 2020 para evaluar el proceso. El proceso comienza con la programación de una consulta en la clínica y finaliza cuando el paciente recibe las instrucciones para el día de la cirugía. Cada una de las funciones del proceso se muestran en la columna 1 con el análisis subsiguiente, usando los pasos anteriores para calcular un RPN para cada función. Como se muestra en la tabla 2, las funciones con las tres puntuaciones RPN más altas son: “Paciente presente para evaluación,” “Personal disponible” y “Consultas”. Esta información les ha permitido a los altos dirigentes concentrar los esfuerzos para lograr el mayor impacto en mejorar el proceso de obtener una evaluación exhaustiva de preanestesia.
Tabla 2: Ejemplo de un análisis FMEA realizado en University Hospital, en Newark, NJ, que analiza los pasos que se deben seguir para obtener una evaluación previa a la anestesia en la Clínica de Pruebas de Preingreso, organizado por el Departamento de Anestesiología.
Puntuación de gravedad: de 1 a 10 (1 es el menos grave y 10 es el más grave), puntuación de incidencia: de 1 a 10 (1 es el menos probable y 10 es casi con certeza), puntuación de probabilidad de detección: de 1 a 10 (1 es detección con certeza y 10 es detección poco probable); RPN es el producto de la gravedad, la incidencia y la probabilidad de la detección con una puntuación de 1 a 100, y se usa para dar prioridad a los procesos, evitar fallas e implementar la mano de obra y los recursos apropiados para las mejoras (las puntuaciones más altas se asignan a lo que requiere atención urgente).
Los pasos que se han implementado o que están en proceso de implementación incluyen mejorar el transporte de los pacientes a sus citas y la confirmación del transporte con los pacientes cuando reserven con el personal del consultorio. Si hay una falta de personal disponible para evaluar a los pacientes en la clínica, se asigna un residente de anestesia a una rotación clínica de evaluación previa a la anestesia para que vea a los pacientes, además de los dos enfermeros de práctica avanzada que cumplen su trabajo de rutina. Además, se están haciendo planes para implementar la telemedicina y reemplazar muchas de las evaluaciones en persona, que probablemente mejorará la eficiencia de las consultas y aliviará la presión del personal limitado. Finalmente, hemos tratado posibles fallas para obtener consultas oportunas, como de cardiología para evaluar una insuficiencia cardíaca congestiva (ICC), o de neumología para evaluar el empeoramiento o la falta de control de una enfermedad pulmonar obstructiva crónica (EPOC), mediante la mejora de la comunicación con los consultorios de los asesores y la programación de consultas mediante el sector de anestesia, en lugar de confiar en los pacientes. Además, el personal del consultorio de anestesia hace seguimiento con los asesores para asegurar la presencia del paciente en las consultas y recurre a los consultorios de los cirujanos para que también asistan con este proceso.
El FMEA es una poderosa herramienta para mejorar los procesos de los centros de atención médica, y puede ser particularmente efectivo en la medicina perioperatoria. Después de implementar cada intervención y acción correctiva, pueden repetirse los análisis; volver a calificar el RPN esclarecerá el éxito o el fracaso de dichas acciones. Además, una puntuación actualizada les permitirá a los líderes reasignar recursos, incluyendo tiempo y dinero, para procesar las funciones que tienen el mayor potencial de fallas. Por ejemplo, usando el modelo de la tabla 2, la función del proceso “programar en la clínica” podría emerger como la posible falla más significativa una vez que se hayan mejorado los tres procesos más problemáticos.
A pesar de su potencial establecido para identificar los riesgos y las fallas del proceso en la atención médica, el FMEA no parece emplearse tan ampliamente como podría esperarse en general, y hay pocas aplicaciones en medicina perioperatoria y anestesiología. Hay varios motivos posibles para su falta de uso común, como la naturaleza tediosa de los pasos que implica, que requiere un equipo multidisciplinario y recopilación de información exhaustiva.23 Franklin y otros recomiendan un enfoque más centrado en el uso del FMEA, haciendo énfasis en la importancia del proceso de asignación multidisciplinaria y su potencial para un mayor análisis e intervención.23 Además, los autores indican una limitación fundamental del RPN, en cuanto a que las tres variables en las que se divide la puntuación (gravedad, incidencia y probabilidad de detección) son ponderadas por igual, lo que ocasiona situaciones en que los RPN pueden ser los mismos para diferentes pasos del proceso, pero los factores subyacentes tienen consecuencias significativas.23
 En 2013, Liu H-C y otros condujeron una revisión extensiva relacionada con el uso del FMEA en la atención médica, y se demostró que las deficiencias frecuentes más importantes citadas en la bibliografía incluyen no considerar la importancia relativa de la incidencia, la gravedad y la probabilidad de detección, la dificultad para evaluar los tres factores de riesgo, la incapacidad de evaluar RPN similares con puntuaciones subyacentes distintas y una ecuación cuestionable usada para calcular el RPN entre muchas otras limitaciones.1 Una alternativa posible para el FMEA podría ser el análisis de modos de fallas y efectos de la atención médica (HFMEA), desarrollado por el Centro Nacional para la Seguridad del Paciente e implementado por el Centro Nacional para la Seguridad del Paciente de VA.24 Este enfoque difiere del FMEA tradicional en cuanto a que combina los pasos de detectabilidad y criticidad del FMEA en un algoritmo de toma de decisiones y reemplaza el RPN con una puntuación relacionada con el peligro, lo que permite un proceso en el que la deliberación sobre las intervenciones para posibles fallas es más simple y responde mejor a los comentarios/la experiencia del usuario.24
En 2013, Liu H-C y otros condujeron una revisión extensiva relacionada con el uso del FMEA en la atención médica, y se demostró que las deficiencias frecuentes más importantes citadas en la bibliografía incluyen no considerar la importancia relativa de la incidencia, la gravedad y la probabilidad de detección, la dificultad para evaluar los tres factores de riesgo, la incapacidad de evaluar RPN similares con puntuaciones subyacentes distintas y una ecuación cuestionable usada para calcular el RPN entre muchas otras limitaciones.1 Una alternativa posible para el FMEA podría ser el análisis de modos de fallas y efectos de la atención médica (HFMEA), desarrollado por el Centro Nacional para la Seguridad del Paciente e implementado por el Centro Nacional para la Seguridad del Paciente de VA.24 Este enfoque difiere del FMEA tradicional en cuanto a que combina los pasos de detectabilidad y criticidad del FMEA en un algoritmo de toma de decisiones y reemplaza el RPN con una puntuación relacionada con el peligro, lo que permite un proceso en el que la deliberación sobre las intervenciones para posibles fallas es más simple y responde mejor a los comentarios/la experiencia del usuario.24
Una consideración importante cuando se usa el FMEA es que los sistemas de los hospitales suelen tener funciones de procesos únicos, que difieren en gran medida según la institución, por lo que se necesitan análisis individualizados para cada centro. Por ejemplo, en un examen de pasos para prevenir infecciones en el lecho quirúrgico se podría hallar que los residentes quirúrgicos hacen pedidos de antibióticos preoperatorios, y que esos antibióticos se guardan en una máquina central dispensadora de medicamentos. En ese caso, el cumplimiento de la administración de antibióticos perioperatorios requiere hacer correctamente el pedido, un enfermero que controle el pedido, el enfermero que recoja el medicamento y lo entregue al equipo de anestesia, y que el equipo de anestesia administre el medicamento, con numerosos subpasos más y posibles fallas en cada uno. Esto difiere de muchas otras instituciones donde los profesionales de anestesia pueden ser responsables de determinar la administración de antibióticos y esos antibióticos se guardan en carros de anestesia en los pabellones. Es posible que el mapa del proceso de una institución no pueda trasladarse a otros centros.
Conclusión
Aunque el FMEA tiene sus limitaciones, es una herramienta valiosa de análisis de procesos proactivos para mejorar la seguridad del paciente y optimizar la eficiencia. Crear un equipo multidisciplinario que lleve a cabo un FMEA permite que el liderazgo se centre en los pasos más problemáticos y de alto impacto de un proceso que puede fallar y asigne recursos a las funciones que propician acciones correctivas. Además, el FMEA permite que un equipo evalúe continuamente la utilidad de las intervenciones y reasigne los recursos donde seguirán teniendo el mayor impacto. El autor recomienda especialmente su uso en anestesiología y en los procesos médicos perioperatorios para ayudar a mejorar la calidad y la seguridad mediante un proceso sistemático a fin de identificar dónde serán más efectivos la atención y los recursos.
George Tewfik, MD, es profesor auxiliar y director de Aseguramiento de la Calidad en el Departamento de Anestesiología de Rutgers-New Jersey Medical School en Newark, NJ.
El autor no tiene conflictos de intereses.
Referencias
- Liu H-C, Liu L, Liu N. Risk evaluation approaches in failure mode and effects analysis: a literature review. Expert Systems with Applications. 2013;40:828–838.
- Bagian JP, Gosbee J, Lee CZ, et al. The Veterans Affairs root cause analysis system in action. Jt Comm J Qual Improv. 2002;28:531–545.
- Improvement IfH. Safer patients initiative leads to reductions in mortality and adverse events in the United Kingdom. http://www.ihi.org/resources/Pages/ImprovementStories/SaferPatientsInitiativeLeadstoReductionsinMortalityandAEsintheUK.aspx. Published 2006. Accessed July 19, 2020.
- Asgari Dastjerdi H, Khorasani E, Yarmohammadian MH, et al. Evaluating the application of failure mode and effects analysis technique in hospital wards: a systematic review. J Inj Violence Res. 2017;9:51–60.
- Aranaz-Andrés JM, Bermejo-Vicedo T, Muñoz-Ojeda I, et al. Failure mode and effects analysis applied to the administration of liquid medication by oral syringes. Farm Hosp. 2017;41:674–677.
- Martin LD, Grigg EB, Verma S, et al. Outcomes of a failure mode and effects analysis for medication errors in pediatric anesthesia. Paediatr Anaesth. 2017;27:571–580.
- Pino FA, Weidemann DK, Schroeder LL, et al. Failure mode and effects analysis to reduce risk of heparin use. Am J Health Syst Pharm. 2019.
- Frewen H, Brown E, Jenkins M, O’Donovan A. Failure mode and effects analysis in a paperless radiotherapy department. J Med Imaging Radiat Oncol. 2018;62:707–715.
- Giardina M, Cantone MC, Tomarchio E, et al. A review of healthcare failure mode and effects analysis (HFMEA) in radiotherapy. Health Phys. 2016;111:317–326.
- Xu Z, Lee S, Albani D, et al. Evaluating radiotherapy treatment delay using failure mode and effects analysis (FMEA). Radiother Oncol. 2019;137:102–109.
- Castro Vida M, Martínez de la Plata JE, Morales-Molina JA, et al. Identification and prioritisation of risks in a hospital pharmacy using healthcare failure mode and effect analysis. Eur J Hosp Pharm. 2019;26:66–72.
- Stojković T, Marinković V, Jaehde U, et al. Using failure mode and effects analysis to reduce patient safety risks related to the dispensing process in the community pharmacy setting. Res Social Adm Pharm. 2017;13:1159–1166.
- Jiang Y, Jiang H, Ding S, Liu Q. Application of failure mode and effects analysis in a clinical chemistry laboratory. Clin Chim Acta. 2015;448:80–85.
- Lu Y, Teng F, Zhou J, Wen A, Bi Y. Failure mode and effect analysis in blood transfusion: a proactive tool to reduce risks. Transfusion. 2013;53:3080–3087.
- Mañes-Sevilla M, Marzal-Alfaro MB, Romero Jiménez R, et al. Failure mode and effects analysis to improve quality in clinical trials. J Healthc Qual Res. 2018;33:33–47.
- Sorrentino P. Use of failure mode and effects analysis to improve emergency department handoff processes. Clin Nurse Spec. 2016;30:28–37.
- Taleghani YM, Rezaei F, Sheikhbardsiri H. Risk assessment of the emergency processes: healthcare failure mode and effect analysis. World J Emerg Med. 2016;7:97–105.
- Yousefinezhadi T, Jannesar Nobari FA, Behzadi Goodari F, et al. A case study on improving intensive care unit (icu) services reliability: by using process failure mode and effects analysis (PFMEA). Glob J Health Sci. 2016;8:52635.
- Zhang L, Zeng L, Yan Y, et al. Application of the healthcare failure mode and effects analysis system to reduce the incidence of posture syndrome of thyroid surgery. Medicine (Baltimore). 2019;98:e18309.
- Viejo Moreno R, Sánchez-Izquierdo Riera J, Molano Álvarez E, et al. Improvement of the safety of a clinical process using failure mode and effects analysis: Prevention of venous thromboembolic disease in critical patients. Med Intensiva. 2016;40:483–490.
- Rosen MA, Lee BH, Sampson JB, et al. Failure mode and effects analysis applied to the maintenance and repair of anesthetic equipment in an austere medical environment. Int J Qual Health Care. 2014;26:404–410.
- Huergo Fernández A, Amor Martín P, Fernández Cadenas F. Propofol sedation quality and safety. failure mode and effects analysis. Rev Esp Enferm Dig. 2017;109:602–603.
- Dean Franklin B, Shebl NA, Barber N. Failure mode and effects analysis: too little for too much? BMJ Qual Saf. 2012;2:607–611.
- Safety VNCfP. The basics of healthcare failure mode and effect analysis. U.S. Dept. of Veterans Affairs. https://www.patientsafety.va.gov/docs/hfmea/HFMEAIntro.pdf. Published 2001. Accessed July 20, 2020.


 Issue PDF
Issue PDF