توفر أجهزة مجرى الهواء فوق المزمار من الجيل الثاني ميزات عديدة في جراحة تنظير البطن. وقد تتضمن هذه المنافع معدلات أقل لانتشار الأمراض في مجرى الهواء وصورة مُحسَّنة للحركية الدموية والخروج المبكر من وحدة عناية ما بعد التخدير والمستشفى. بالإضافة إلى ذلك، فإن ابتكارات أجهزة مجرى الهواء فوق المزمار من الجيل الثاني تجعلها مناسبة أكثر للتهوية بالضغط الإيجابي وقد تقلل خطر الشفط عند مقارنتها بالجيل السابق من أجهزة مجرى الهواء فوق المزمار (SADs).
| إن المعلومات المقدمة هي للأغراض التعليمية المتعلقة بالسلامة فقط، ولا تمثل استشارة طبية أو قانونية. حيث إن الردود الفردية أو الجماعية هي مجرد تعليقات، مقدمة لأغراض التعليم أو المناقشة، وليست تصريحات استشارية أو آراء لمؤسسة APSF. وليست لدى مؤسسة APSF النية لتقديم استشارة طبية أو قانونية محددة أو الموافقة على أي آراء أو توصيات محددة للرد على الاستفسارات المنشورة. مؤسسة APSF ليست مسؤولة أو تتحمل المسؤولية بأي حال من الأحوال، بشكل مباشر أو غير مباشر، إزاء أي ضرر أو خسارة ناتجة أو يُزعم أنها ناجمة عن الاعتماد على أي من هذه المعلومات أو في ما يتعلق بها. |
تستمر أجهزة مجرى الهواء فوق المزمار (SADs) في الانتشار وتُستخدم بشكل متزايد في ممارسات التخدير. ومع ذلك، فإن فعالية أجهزة مجرى الهواء فوق المزمار (SADs) وسلامتها لجراحة تنظير البطن محل خلاف. وعلى الرغم من عدم استخدامها عادةً في جراحة تنظير البطن، فإن أجهزة مجرى الهواء فوق المزمار (SADs) تقدم العديد من الفوائد إلى المرضى المختارين بشكل صحيح.
تطور جهاز مجرى الهواء فوق المزمار (SAD)
 منذ اختراع جهاز مجرى الهواء فوق المزمار (SAD) الأول، خضع الجهاز لعدة تطورات في التصميم عملت على تحسين بيانات السلامة الخاصة به.1 وقد كان قناع الحنجرة التقليدي الخاص بمجرى الهواء (Wayne، PA) الذي صممته شركة Teleflex واحدًا من أجهزة مجرى الهواء فوق المزمار (SADs) الأولى.1 إذ كان تصميمه بسيطًا نسبيًا، لكنه أحدث ثورة في مفهوم معالجة مجرى الهواء حيث يوفر نهجًا للتهوية من دون استخدام اليدين ويتجاوز انسداد مجرى الهواء العلوي المتعلق بقناع الوجه.1 كما أدى الابتكار إلى إنشاء الجيل الثاني من أجهزة مجرى الهواء فوق المزمار (SADs) التي تسمح بارتفاع ضغوط التسرب الفموي البلعومي.1 ويتيح هذا التحسين حماية أفضل من ارتجاع محتويات المعدة ويقلل خطر الشفط.1-3 بالإضافة إلى ذلك، فإنه يسمح بتوصيل تهوية أكثر نجاحًا بالضغط الإيجابي.1,2
منذ اختراع جهاز مجرى الهواء فوق المزمار (SAD) الأول، خضع الجهاز لعدة تطورات في التصميم عملت على تحسين بيانات السلامة الخاصة به.1 وقد كان قناع الحنجرة التقليدي الخاص بمجرى الهواء (Wayne، PA) الذي صممته شركة Teleflex واحدًا من أجهزة مجرى الهواء فوق المزمار (SADs) الأولى.1 إذ كان تصميمه بسيطًا نسبيًا، لكنه أحدث ثورة في مفهوم معالجة مجرى الهواء حيث يوفر نهجًا للتهوية من دون استخدام اليدين ويتجاوز انسداد مجرى الهواء العلوي المتعلق بقناع الوجه.1 كما أدى الابتكار إلى إنشاء الجيل الثاني من أجهزة مجرى الهواء فوق المزمار (SADs) التي تسمح بارتفاع ضغوط التسرب الفموي البلعومي.1 ويتيح هذا التحسين حماية أفضل من ارتجاع محتويات المعدة ويقلل خطر الشفط.1-3 بالإضافة إلى ذلك، فإنه يسمح بتوصيل تهوية أكثر نجاحًا بالضغط الإيجابي.1,2
مجرى الهواء فوق المزمار وديناميكا الدم
تتمثل إحدى الفوائد المحتملة لأجهزة مجرى الهواء فوق المزمار (SADs) في تحسين استقرار ديناميكا الدم.3-5 ففي دراسة قيمت ديناميكا الدم ومستويات الكاتيكولامين لدى المرضى الذين يعانون من السمنة المفرطة ويخضعون لربط المعدة بالمنظار، كان المرضى الذين تم اختيارهم عشوائيًا لتزويدهم بأنبوب رغامي (ETT) بدلاً من جهاز مجرى الهواء فوق المزمار (SAD) يعانون من ارتفاع ضغط الدم ومستويات أعلى من الكاتيكولامين الجائل طوال العملية الجراحية مقارنةً بتلك الموجودة في مجموعة المرضى الذين تم تزويدهم بجهاز مجرى الهواء فوق المزمار (SAD).4 ويمكن أن تزيد مستويات الكاتيكولامين المرتفعة معدل نبضات قلب المريض، ما قد يضعف توصيل الأكسجين لعضلة القلب.4 وقد تؤدي كذلك إلى حالة تخثر الدم.4 كما يمكن أن تؤدي زيادة الكاتيكولامين إلى تفاقم مضاعفات الفترة المحيطة بالجراحة؛ لذا، تُعد أجهزة مجرى الهواء فوق المزمار (SADs) بديلاً مناسبًا لبعض المرضى المعرضين لخطر كبير. ويؤدي تركيب جهاز مجرى الهواء فوق المزمار (SAD) إلى تحفيز ودي أقل ويمكن أن يتطلب تخديرًا أقل، ما يؤدي إلى تجنب انخفاض المقاومة الوعائية الجهازية وخمود عضلة القلب.5-7 ويمكن أن يؤدي الجمع بين الزيادة المفاجئة للكاتيكولامين وزيادة متطلبات التخدير للأنابيب الرغامية (ETTs) إلى تغييرات في ديناميكا الدم قد لا يتحملها بعض المرضى بصورة جيدة.
مقارنة نتائج جهاز مجرى الهواء فوق المزمار (SAD) مقابل نتائج الأنبوب الرغامي (ETT)
ثمة فائدة أخرى محتملة تتميز بها أجهزة مجرى الهواء فوق المزمار (SADs) عن الأنابيب الرغامية (ETTs) تتمثل في أن أجهزة مجرى الهواء فوق المزمار (SADs) قد يصاحبها اعتلال أقل في مجرى الهواء من الأنبوب الرغامي (ETT).5,6,8,9 وقد وُجد أن نسبة الإصابة بالتهاب الحلق في موضع الجراحة المتحرك هي 45.5% في المرضى الذين يستخدمون الأنبوب الرغامي (ETT) مقارنةً بنسبة 17.5% في المرضى الذين يستخدمون جهاز مجرى الهواء فوق المزمار (SAD).9 وفي تحليل شمولي لتجارب عشوائية خاضعة للمراقبة تقارن بين جهاز مجرى الهواء فوق المزمار (SAD) والأنبوب الرغامي (ETT) في المرضى الخاضعين لجراحة اختيارية بالمنظار، كان ثمة ارتفاع في معدل حدوث تشنج للحنجرة وصعوبة في البلع وخلل في الصوت والتهاب الحلق وبحة في الصوت بصورة أكبر في مجموعة الأنبوب الرغامي (ETT).8 وبالمثل، فإن مرضى الأطفال الذين يخضعون للتخدير بسبب الإصابة بعدوى الجهاز التنفسي العلوي مؤخرًا هم أكثر عرضة لمضاعفات الجهاز التنفسي، مثل تشنج القصبات وتشنج الحنجرة عند استخدام الأنبوب الرغامي (ETT) مقابل جهاز مجرى الهواء فوق المزمار (SAD).6,10 فحين تم اختيار مرضى الأطفال، الذين تتراوح أعمارهم بين 3 أشهر و16 عامًا والمصابين بعدوى في الجهاز التنفسي العلوي، عشوائيًا ليتم تزويدهم بجهاز مجرى الهواء فوق المزمار (SAD) مقابل الأنبوب الرغامي (ETT) لتخديرهم بهدف إجراء مجموعة متنوعة من العمليات الجراحية الانتقائية، كان المرضى الذين تم تزويدهم بالأنبوب الرغامي (ETT) لديهم زيادة في حدوث تشنج القصبات وعدم التشبع، الذي يُعرف بتشبع الأكسجين (SpO2)، بنسبة تزيد على 90% في أثناء معالجة مجرى الهواء مقارنةً بهؤلاء المرضى الذين تم تزويدهم بجهاز مجرى الهواء فوق المزمار (SAD).6 وثمة معدل منخفض للإصابة بتشنج الحنجرة والسعال وعدم التشبع لدى مرضى الأطفال الخاضعين لعلاج فتق باستخدام المنظار عند تركيب جهاز مجرى الهواء فوق المزمار (SAD) مقارنةً بالأنبوب الرغامي (ETT).11 كما تشير البيانات إلى أن جهاز مجرى الهواء فوق المزمار (SAD) قد يقلل خطر حدوث مضاعفات الجهاز التنفسي في الفترة المحيطة بالجراحة، حتى في أي مجموعة معرضة بنسبة عالية للإصابة بتشنج القصبات وتشنج الحنجرة وعدم التشبع.6,11 بجانب ذلك، تشير الدراسات المذكورة أعلاه إلى انخفاض شكاوى المرضى إزاء مجرى الهواء فيما يتعلق بأجهزة مجرى الهواء فوق المزمار (SADs) بالإضافة إلى تقليل مضاعفات مجرى الهواء.
قد يسهم انخفاض اعتلال مجرى الهواء وقلة اضطرابات ديناميكا الدم في خروج المرضى الذين يخضعون لمعالجة مجرى الهواء باستخدام جهاز مجرى الهواء فوق المزمار (SADs) من المستشفى بشكل أسرع.4 وفي تجربة عشوائية خاضعة للمراقبة قامت بتقييم وحدة عناية ما بعد التخدير (PACU) وطول مدة الإقامة في المستشفى، استوفى المرضى الذين تم تزويدهم بجهاز مجرى الهواء فوق المزمار (SAD) في أثناء تخديرهم لربط المعدة باستخدام المنظار معايير الخروج من وحدة عناية ما بعد التخدير (PACU) قبل 17 دقيقة من المرضى الذين تم تزويدهم بأنبوب رغامي (ETT) للتخدير.4
جهاز مجرى الهواء فوق المزمار (SAD) والتهوية في أثناء استرواح الصفاق
يُمثل استرواح الصفاق أحد الجوانب الصعبة لجراحة تنظير البطن. قد تؤدي التغيرات الفسيولوجية المرتبطة باسترواح الصفاق إلى زيادة ضغط البطن وتقليل الانحراف الحجابي وفي النهاية تقليل مطاوعة التنفس، ما يعوق فعالية التهوية ويزيد احتمالية الارتجاع المعدي وخطر الشفط.3,12,13 ومع ذلك، صممت أجهزة مجرى الهواء فوق المزمار (SADs) الجديدة للسماح بارتفاع ضغط التسرب الفموي البلعومي.1,3,8 ويعد ذلك مفيدًا إذ يسمح بتحسين التهوية، لا سيما عند تنفيذ التهوية بالضغط الإيجابي.8,14 وفي تحليل شمولي لتجارب عشوائية خاضعة للمراقبة يقارن بين الأنبوب الرغامي (ETT) وجهاز مجرى الهواء فوق المزمار (SAD) في المرضى الخاضعين لجراحة تنظير البطن، لم تجد الدراسات اختلافًا في حدوث ضغط التسرب الفموي البلعومي أو عدم التشبع.8 ويشير ذلك إلى أن التهوية الفعالة ممكنة باستخدام أجهزة مجرى الهواء فوق المزمار (SADs) في أثناء استرواح الصفاق.3,7,8,14-16 وفي تحليل شمولي آخر يقارن بين تجارب عشوائية خاضعة للمراقبة وسلسلة من الحالات ودراسات مستقبلية كبيرة تعتمد على الملاحظة، وُجد أن التهوية فعالة في 99.5% من المرضى الذين يستخدمون جهاز مجرى الهواء فوق المزمار (SAD).14 وكانت المجموعة الفرعية الوحيدة المثيرة للقلق من المرضى هي هؤلاء المرضى الذين لديهم مؤشر كتلة الجسم (BMI) > 30 لأنهم أكثر عرضة للحاجة إلى تركيب الأنبوب الرغامي (ETT) بسبب انسداد الجهاز التنفسي أو تسرب الهواء.14 وتدعم هذه الدراسات فكرة إمكانية تحقيق التهوية والأكسجة الكافيتين في أثناء استخدام جهاز مجرى الهواء فوق المزمار (SAD) لجراحة تنظير البطن في المرضى الذين لا يعانون من السمنة المفرطة.
من العيوب الأخرى الشائعة لأجهزة مجرى الهواء فوق المزمار (SADs) هو النفخ المعدي الناتج عن قصور في إحكام الغلق بالمادة اللاصقة.5 ومع حدوث النفخ المعدي، ثمة خطر الشفط،5 وهو أحد أكثر موانع استخدام تركيب جهاز مجرى الهواء فوق المزمار (SAD) الشائعة لا سيما في المرضى المعرضين لخطر متزايد (الجدول 1).17 ومن الحكمة استخدام تنبيب الأنبوب الرغامي (ETT) في المرضى المعرضين لخطورة عالية من الشفط، مثل المرضى غير الصائمين والذين يعانون من انسداد الأمعاء. ومع ذلك، ثمة العديد من الدراسات التي نجح فيها استخدام أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني في جراحة تنظير البطن من دون حدوث النفخ المعدي أو الشفط.7,8,14 ويتمثل أحد أهم العوامل المحددة لحدوث التسريب أو النفخ المعدي في إحكام الغلق وطريقة وضع جهاز مجرى الهواء فوق المزمار (SAD).3,5,18 فعند التقييم بعد النفخ المعدي باستخدام منظار القصبات الأليافي، وُجد أن 44% من أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الأول قد تحركت.18 ومع ذلك، أظهرت أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الأول التي تم وضعها بطريقة صحيحة حدوث النفخ المعدي بنسبة 3% فقط.18 وقد صُممت أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني لتقليل خطر النفخ المعدي بالسماح بإحكام أفضل وضغوط تسرب فموي بلعومي أعلى.1,3,18 ومن ثم، تقلل أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني خطر الارتجاع المعدي والشفط مقارنة بأجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الأول.2,8,19 بالإضافة إلى ذلك، تم تجهيز أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني بمنفذ معدي يمكنه تصريف محتويات المعدة من مجرى الهواء ويعمل كمجرى لتركيب الأنبوب المعدي.1,2 لقد تم استخدام أجهزة مجرى الهواء فوق المزمار (SADs) بنجاح من دون شفط في مرضى مختارين بشكل صحيح يخضعون لجراحة تنظير البطن.15
الجدول 1: خصائص المريض التي تشير إلى إمكانية استخدام جهاز مجرى الهواء فوق المزمار(SAD)14,17,20
الخلاصة
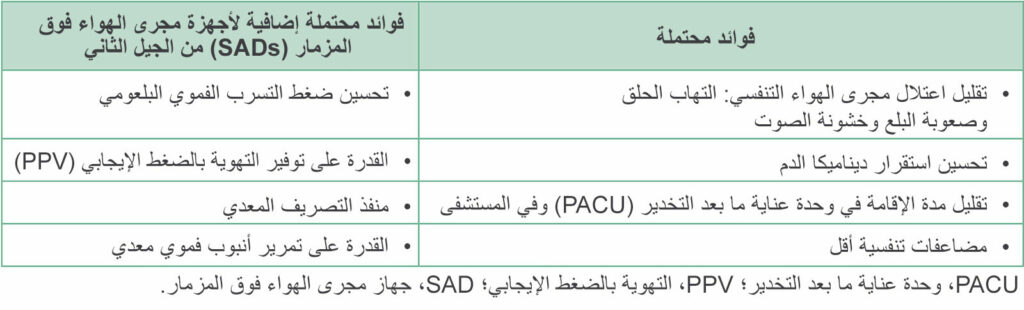
تُعد أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني بديلاً آمنًا لجراحات تنظير البطن في مرضى مختارين بشكل صحيح. حيث إنها أفضل من أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الأول في ما يتعلق بالحماية من النفخ المعدي والشفط. كما توفر تهوية محسنة تكون فعالة حتى في حالة استرواح الصفاق (الجدول 2). وقد يحتاج اختصاصيو التخدير إلى إيقاف استخدام الأجهزة من الجيل الأول في جراحة تنظير البطن بسبب قلة ضغوط التسرب الفموي البلعومي وزيادة حدوث النفخ المعدي إذا تم إغلاقها بصورة غير صحيحة. بخلاف ذلك، قد توفر أجهزة مجرى الهواء فوق المزمار (SADs) فوائد مختلفة عن الأنابيب الرغامية (ETTs) في جراحة تنظير البطن بما في ذلك تحسين استقرار ديناميكا الدم وتقليل خطر حدوث مضاعفات الجهاز التنفسي في الفترة المحيطة بالجراحة وتقليل اعتلال مجرى الهواء وقد تسهم كذلك في الخروج من المستشفى بشكل أسرع. وتوفر أجهزة مجرى الهواء فوق المزمار (SADs) من الجيل الثاني العديد من الفوائد التي تستدعي استخدامها في جراحة تنظير البطن.
الجدول 2: فوائد محتملة لأجهزة مجرى الهواء فوق المزمار (SADs)1,2,4,6,9,17
Shauna Schwartz، DO،زميلة في تخدير القلب والصدر في قسم التخدير في كلية الطب بجامعة فلوريدا.
Yong G. Peng، MD، PhD، FASE، FASA، أستاذ في التخدير ورئيس شعبة تخدير القلب والصدر في قسم التخدير بكلية الطب بجامعة فلوريدا في غاينيسفيل، فلوريدا.
ليس لدى المؤلفين أي تضارب في المصالح.
المراجع
- Sharma B, Sahai C, Sood J. Extraglottic airway devices: technology update [published correction appears in Med Devices (Auckl). 2018;11:27]. Med Devices (Auckl). 2017;10:189–205. PMID: 28860875.
- Shin HW, Yoo HN, Bae GE, et al. Comparison of oropharyngeal leak pressure and clinical performance of LMA ProSeal™ and i-gel® in adults: meta-analysis and systematic review. J Int Med Res. 2016;44:405–418. PMID: 27009026.
- Zhang J, Drakeford PA, Ng V, et al. Ventilatory performance of AMBU® AuraGain™ and LMA® Supreme™ in laparoscopic surgery: a randomised controlled trial. Anaesth Intensive Care. 2021;49:395–403. PMID: 34550812.
- Carron M, Veronese S, Gomiero W, et al. Hemodynamic and hormonal stress responses to endotracheal tube and ProSeal Laryngeal Mask Airway™ for laparoscopic gastric banding. Anesthesiology. 2012;117:309–320. PMID: 22614132.
- Brimacombe J. The advantages of the LMA over the tracheal tube or facemask: a meta-analysis. Can J Anaesth. 1995;42:1017–1023. PMID: 8590490.
- Tait AR, Pandit UA, Voepel-Lewis T, et al. Use of the laryngeal mask airway in children with upper respiratory tract infections: a comparison with endotracheal intubation. Anesth Analg. 1998;86:706–711. PMID: 9539588.
- Ye Q, Wu D, Fang W, et al. Comparison of gastric insufflation using LMA-supreme and I-gel versus tracheal intubation in laparoscopic gynecological surgery by ultrasound: a randomized observational trial. BMC Anesthesiol. 2020;20:136. PMID: 32493213.
- Park SK, Ko G, Choi GJ, et al. Comparison between supraglottic airway devices and endotracheal tubes in patients undergoing laparoscopic surgery: a systematic review and meta-analysis. Medicine (Baltimore). 2016;95:e4598. PMID: 27537593.
- Higgins PP, Chung F, Mezei G. Postoperative sore throat after ambulatory surgery. Br J Anaesth. 2002;88:582–584. PMID: 12066737.
- Cohen MM, Cameron CB. Should you cancel the operation when a child has an upper respiratory tract infection? Anesth Analg. 1991;72:282–288. PMID: 1994755.
- Nevešćanin A, Vickov J, Elezović Baloević S, Pogorelić Z. Laryngeal mask airway versus tracheal intubation for laparoscopic hernia repair in children: analysis of respiratory complications. J Laparoendosc Adv Surg Tech A. 2020;30:76–80. PMID: 31613680.
- Loring SH, Behazin N, Novero A, et al. Respiratory mechanical effects of surgical pneumoperitoneum in humans. J Appl Physiol (1985). 2014;117:1074–1079. PMID: 25213641.
- Safran DB, Orlando R 3rd. Physiologic effects of pneumoperitoneum. Am J Surg. 1994;167:281–286. PMID: 8135322.
- Beleña JM, Ochoa EJ, Núñez M, et al. Role of laryngeal mask airway in laparoscopic cholecystectomy. World J Gastrointest Surg. 2015;7:319–325. PMID: 26649155.
- Maltby JR, Beriault MT, Watson NC, Fick GH. Gastric distension and ventilation during laparoscopic cholecystectomy: LMA-Classic vs. tracheal intubation. Can J Anaesth. 2000;47:622–626. PMID: 10930200.
- Maltby JR, Beriault MT, Watson NC, et al. LMA-Classic and LMA-ProSeal are effective alternatives to endotracheal intubation for gynecologic laparoscopy. Can J Anaesth. 2003;50:71–77. PMID: 12514155.
- Gordon J, Cooper RM, Parotto M. Supraglottic airway devices: indications, contraindications and management. Minerva Anestesiol. 2018;84:389–397. PMID: 29027772.
- Latorre F, Eberle B, Weiler N, et al. Laryngeal mask airway position and the risk of gastric insufflation. Anesth Analg. 1998;86:867–871. PMID: 9539617.
- Yoon SW, Kang H, Choi GJ, et al. Comparison of supraglottic airway devices in laparoscopic surgeries: a network meta-analysis. J Clin Anesth. 2019;55:52–66. PMID: 31871993.
- Bernardini A, Natalini G. Risk of pulmonary aspiration with laryngeal mask airway and tracheal tube: analysis on 65 712 procedures with positive pressure ventilation. Anaesthesia. 2009;64(12):1289-1294. PMID: 19860753.


 Issue PDF
Issue PDF