Esta edição do Boletim da APSF lança uma nova luz sobre uma questão antiga e desafia os médicos a redirecionar sua atenção para infecções associadas aos cuidados médicos (HCAI, na sigla em inglês) e, ainda mais relevante, infecções da área cirúrgica (SSI, na sigla em inglês). As práticas de controle de infecção que eram apropriadas para o ambiente de trabalho da anestesia no meio e no final do século 20 são irrelevantes hoje em dia, uma vez que os desafios médicos, técnicos, ambientais e microbiológicos são infinitamente mais complexos e muito menos previsíveis do que na sala de cirurgia da década de 1960. Recomendações novas e instigantes para anestesiologistas estão resumidas em uma publicação seminal recente da Society for Healthcare Epidemiology of America (SHEA)1. Essa orientação foi elaborada por 15 indivíduos com experiência nesse campo, representando contribuições da American Society of Anesthesiologists (ASA), American Association of Nurse Anesthetists (AANA), American Academy of Anesthesiologist Assistants (AAAA), American College of Surgeons (ACS), SHEA e outras associações1. Esse compêndio de especialistas traz orientações sobre como hospitais e profissionais da área médica podem reduzir infecções associadas a procedimentos e equipamentos de anestesiologia na sala de cirurgia e destaca a importância de uma melhor higiene das mãos, maior desinfecção do ambiente e práticas mais seguras de injeção de medicamentos.
Por que há preocupação com essa questão?
Dois milhões de pacientes hospitalizados desenvolvem infecções associadas aos cuidados médicos anualmente, levando a mais de 90.000 mortes por ano nos Estados Unidos2. A fonte dessas infecções é multifatorial, mas há evidências crescentes de que uma fração significativa delas se origina enquanto os pacientes estão na sala de cirurgia — e as práticas rotineiras de anestesia podem ser um dos motivos3,4. Alarmantemente, uma pesquisa com 49 serviços de saúde dos EUA e internacionais, como parte da orientação da SHEA, mostrou que as políticas e práticas de controle de infecções para profissionais de saúde geralmente são inconsistentes, incompreendidas ou inexistentes1.
No entanto, alguns membros da comunidade da anestesia questionam se a questão da prática anestésica contribuir para as infecções associadas aos cuidados médicos é real. Provavelmente, dois fatores contribuem para esse mal-entendido: a “pátina fecal” (revestimento de organismos entéricos que estão na pele do paciente e nas superfícies do ambiente hospitalar com as quais pacientes e profissionais de saúde entram em contato na sala de cirurgia) é invisível3 e difícil de esterilizar, e a maioria das infecções da área cirúrgica aparece vários dias após a cirurgia. Enquanto isso, não há debate sobre as profundas consequências das infecções associadas aos cuidados médicos, que incluem aumento de custos, pressão de seleção para organismos resistentes a medicamentos, insatisfação dos pacientes e das famílias, morbidade e mortalidade significativas e possível responsabilização perante a lei. As infecções da área cirúrgica são especialmente relevantes, pois representam no mínimo 20% de todas as infecções associadas aos cuidados médicos. De fato, as infecções da área cirúrgica atingem até 3% de todos os pacientes cirúrgicos (dependendo do tipo de cirurgia, das comorbidades do paciente, do tempo de cirurgia etc.), aumentando o tempo de internação hospitalar de 3 para 10 dias e elevando a mortalidade de 2 a 10 vezes2.
Como as práticas de anestesia podem contribuir para as infecções associadas aos cuidados médicos? A falta de higiene das mãos é o principal suspeito. Os fatores de risco observados para a falta de higiene das mãos incluem status de médico, trabalho como anestesiologista, atendimento de curta duração e interrupção nas atividades de atendimento ao paciente3,4. Um estudo recente também identificou contaminação bacteriana de medicamentos e seringas durante a administração rotineira de anestesia na sala de cirurgia.5 Mais de 6% dos filtros microbianos colocados na tubulação IV padrão de pacientes anestesiados estavam contaminados com as espécies Staphylococcus, Corynebacterium, e Bacillus5. Igualmente alarmante é o fato de que 2,4% das amostras de fluidos do fármaco residual nas seringas no final dos casos cirúrgicos cultivaram esses mesmos organismos e outros.
O que pode ser feito? O documento da SHEA promove várias recomendações importantes
A higiene das mãos deve ser realizada, no mínimo, antes das tarefas assépticas, após a remoção das luvas, quando as mãos estiverem sujas, antes de tocar no carrinho de anestesia e na entrada e saída da sala. Todo local onde a anestesia é realizada deve ter dispensers de desinfetantes para as mãos à base de álcool posicionados de maneira estratégica.
- As interações entre os anestesiologistas e os equipamentos da sala de cirurgia, a máquina de anestesia, as superfícies do monitor, os computadores e teclados, cateteres vasculares, as torneiras de três vias e tubos intravenosos foram documentadas durante oito horas de observação da sala de cirurgia em um estudo recente6. Os anestesiologistas, em média, tocaram essas superfícies 1.132 vezes, aplicaram 66 injeções e inseriram quatro cateteres vasculares6. Infelizmente, a higiene adequada das mãos precedeu apenas uma pequena fração dessas ações.
Como parte do manejo das vias aéreas, os médicos precisam usar desinfecção de alto nível no cabo de laringoscópios reutilizáveis ou adotar laringoscópios descartáveis.
- Os laringoscópios flexíveis e rígidos (tanto as lâminas quanto os cabos) são classificados como dispositivos semicríticos (porque entram em contato com as mucosas) e, portanto, requerem limpeza e “desinfecção ou esterilização de alto nível”. A literatura médica documenta surtos de organismos virulentos como Pseudomonas aeruginosa atribuídos a laringoscópios sujos. Além disso, muitas instituições estão descobrindo que o custo de reprocessar laringoscópios reutilizáveis de acordo com esse novo padrão é considerável7. Embora os dados de alocação de custos dependam da sua organização específica, a adoção de produtos descartáveis pode realmente ser bastante favorável em termos de custo. A Tabela 1 compara vários aspectos dessas duas opções de laringoscópio7.
Tabela 1: Infecção e Laringoscópios: Comparação de Laringoscópios Reutilizáveis e Descartáveis7
| Laringoscópios Tradicionais e Reutilizáveis | Laringoscópios Descartáveis |
| As baterias se desgastam, precisam ser substituídas | Baterias sempre novas |
| As lâmpadas enfraquecem e, com o tempo, queimam | Fonte de luz sempre nova |
| O interruptor liga/desliga está propenso a desgaste e falha | O interruptor é novo; pode ser testado enquanto ainda está na embalagem |
| Os cabos precisam ser desmontados para desinfetar | Sem limpeza ou manutenção do dispositivo |
| Requer esterilização ou desinfecção de alto nível após cada uso | Fornecido estéril em embalagem nova e transparente |
| Os custos aumentam rapidamente com o novo processamento e esterilização necessários | Os custos são iguais ou até mais baixos, dependendo da instituição |
| O desempenho é bem conhecido, com uma sensação de familiaridade | Agora o desempenho é geralmente avaliado como sendo igual àquele dos laringoscópios reutilizáveis |
| Com permissão para reutilização de Prielipp RC, Birnbach DJ. Boletim da APSF. 2018;32:65. https://www.apsf.org/article/hca-infections-can-the-anesthesia-provider-be-at-fault/ Acessado em 13 de agosto de 2019. | |
Para desinfecção do ambiente, a declaração orientadora recomenda desinfetar superfícies de grande contato nas máquinas de anestesia, bem como teclados, monitores e outros itens nas áreas de trabalho entre cirurgias, além de explorar o uso de capas descartáveis e a reengenharia das superfícies de trabalho para facilitar a rápida descontaminação durante um período geralmente curto.
- As superfícies em uma sala de cirurgia típica são propensas a desenvolver patógenos, como SARM (Staphylococcus aureus resistentes à meticilina), ERV (enterococos resistentes à vancomicina), SASM (Staphylococcus aureus sensível à meticilina), E. coli e Acinetobacter mesmo após a limpeza de rotina. A descontaminação do ambiente se torna crítica, pois evidências adicionais destacam que a probabilidade de crescimento bacteriano em torneiras de três vias de injeção aumenta em função do número de colônias bacterianas que contaminam a máquina de anestesia, assim comoa contaminação das mãos dos anestesiologistas3,4.
- Além disso, a contaminação de múltiplas superfícies limpas da sala de cirurgia ocorre rapidamente e em ampla distribuição em todo o local de trabalho da anestesia após a intubação e o manejo das vias aéreas. Um estudo de simulação particularmente alarmante demonstra 100% de contaminação do cateter IV, do circuito de anestesia e do carrinho de anestesia dentro de seis minutos após a indução e intubação endotraqueal dos pacientes8. Além disso, há fortes evidências de contaminação de seringas não usadas colocadas na superfície de trabalho do carrinho ou da máquina de anestesia, sugerindo que todas as seringas (mesmo que não utilizadas) sejam descartadas ao final de cada caso8.
As recomendações de injeção IV de medicamentos incluem o uso de seringas e frascos para apenas um paciente; e que as conexões para injeção de fármacos e as tampas dos frascos devem ser acessadas somente após a desinfecção.
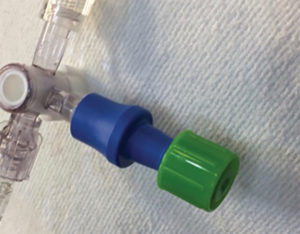
- As torneiras de três vias devem ser preferencialmente convertidas em “conexões de injeção fechadas” ou, se não forem usadas imediatamente para injetar medicamentos, devem pelo menos ser fechadas com tampas estéreis (veja a Figura 1).
Conclusão
“Atendimento limpo é atendimento mais seguro” não é uma escolha, mas um direito básico. “Mãos limpas evitam o sofrimento do paciente.”
—Organização Mundial da Saúde
A realidade é que os profissionais de saúde que trabalham na sala de cirurgia estão sujeitos à inevitável variabilidade do desempenho humano, tanto individual quanto coletivamente. Além disso, a motivação dos profissionais de saúde para adotar intervenções novas, mais seguras, mas mais exigentes, como as detalhadas nas diretrizes da SHEA, é frequentemente contrariada pelos instintos de simplesmente manter hábitos antigos, conhecidos e “confortáveis”. Razões comuns para isso são medo do desconhecido, sobrecarga de trabalho, incerteza científica e falta de adaptabilidade individual e organizacional. Por último, mas não menos importante, a pressão de produção na maioria das situações na sala de cirurgia prioriza ser eficiente, em vez de ser detalhista. De fato, o gerenciamento de segurança caracteriza esse princípio com o acrônimo ETTO (“efficiency-thoroughness trade-off”, ou compromisso entre eficiência e detalhamento)9. A falácia da ETTO é que as pessoas sempre podem simultaneamente ser eficientes e detalhistas.
Resumidamente, incentivamos os anestesiologistas a adotarem esses novos princípios, práticas e oportunidades para melhorar o atendimento ao paciente. A orientação da SHEA e algoritmos semelhantes são um ponto de partida. Nas palavras de Georg Lichtenberg, físico do século XVIII, “não posso dizer se as coisas melhorarão se mudarmos; o que posso dizer é que elas precisam mudar para melhorar”. Esperamos que essas diretrizes da SHEA façam a balança pender para o lado do detalhamento e da segurança para cada paciente, em cada caso e a todo momento, enquanto liderarmos novamente a comunidade médica em termos de segurança do paciente.
O Dr. Richard C. Prielipp é professor de Anestesiologia na Universidade de Minnesota em Minneapolis e atua na agência de palestrantes da Merck & CO., Inc. Ele é consultor para Fresenius Kabi, editor executivo da seção Patient Safety da Anesthesia & Analgesia e faz parte do Conselho de Diretores da APSF.
O Dr. Birnbach é Professor de Anestesiologia e diretor do Centro de Segurança do Paciente do UM-JMH, Universidade de Miami.
Drs. Prielipp e Birnbach atuaram como membros da força-tarefa para o desenvolvimento das Diretrizes da SHEA.
Referências
- Munoz-Price LS, Bowdle A, Johnston BL, et al. Infection prevention in the operating room anesthesia work area. Infect Control Hosp Epidemiol. 2018;11:1–17.
- Davis CH, Kao LS, Fleming JB, et al. Multi-institution analysis of infection control practices identifies the subset associated with best surgical site infection performance: A Texas Alliance for Surgical Quality Collaborative Project. J Am Coll Surg. 2017;225:455–464.
- Munoz-Price LS, Weinstein RA. Fecal patina in the anesthesia work area. Anesth Analg. 2015;120:703–705.
- Loftus RW, Muffly MK, Brown JR, et al. Hand contamination of anesthesia providers is an important risk factor for intraoperative bacterial transmission. Anesth Analg. 2011;112:98–105.
- Gargiulo DA, Mitchell SJ, Sheridan J, et al. Microbiological contamination of drugs during their administration for anesthesia in the operating room. Anesthesiology. 2016;
124:785–794. - Munoz-Price LS, Riley B, Banks S, et al. Frequency of interactions and hand disinfections among anesthesiologists while providing anesthesia care in the operating room: induction versus maintenance. Infect Control Hosp Epidemiol. 2014;35:1056–1059.
- Prielipp R, Birnbach D. HCA-Infections: Can the anesthesia provider be at fault? APSF Newsletter. 2018; 32: 64–65. https://www.apsf.org/article/hca-infections-can-the-anesthesia-provider-be-at-fault/ Accessed August 13, 2019.
- Birnbach DJ, Rosen LF, Fitzpatrick M, et al. The use of a novel technology to study dynamics of pathogen transmission in the operating room. Anesth Analg. 2015;
120:844–847. - Hollnagel E. Safety-I and Safety-II. The past and future of safety management. Ashgate Book, CRC Press. New York, 2014.


 Issue PDF
Issue PDF