儿科气道管理仍然是导致围手术期并发 症与死亡率的一个重要原因。在目前报告的所有已完结麻醉相关索赔案例中,由于气道并发症导致的紧急情况所占的比例为 25%- 36%。1-3 在此类案例中,儿童患者(43%)发生呼吸事件的比例要比成年患者(30%)高,而且,儿童患者的死亡率更高(50%:35%)。1-3 此外,如果遇到困难气道的情况, 医护人员就需要具备专业技能才能处理。4 与成年患者不同的是,儿童患者出现困难气道的可能性通常可以预料,为医护人员未雨绸缪、提前计划提供了机会。因此,医护人员可以通过有针对性地掌握解剖学知识、应用特定的新兴技术,和高水平训练和教育培训,广泛地实施儿科紧急气道管理的专门技术,可以防止突然的死亡。我们在约翰·霍普金斯医院 (Johns Hopkins Hospital) 制定了一项多学科计划,旨在解决儿科气道管理问题,其中包括 1)儿科困难气道应急反应团队(PDART);2)儿科困难气道会诊服务(PDACS)和 3)一年两次多学科儿科气道管理教育课程。儿科气道管理仍然是导致围手术期我们的首要目标是提供能够缓解医务人员压力的服务、提高患者安全水平,消除与儿科气道管理有关的并发症。儿科解剖学和生理学在气道管理方面都有独特的特征。婴儿和幼儿( 2-3 岁)枕骨部较大会在婴幼儿麻醉期间造成颈部前屈,导致气道阻塞。
常见的儿科解剖学特征:
- 向头侧气管(儿童的环甲膜与 C4 节椎骨平行,成人的环甲膜与 C6 节椎骨平行)
- 由于会厌部结缔组织尚未发育成熟,因此,儿童的会厌呈 Ω 形且质地“松软”
- 舌体在口腔中比例较大
- 前倾的声带使非儿科麻醉专业人员面临更大的挑战
耗氧量是成人的两倍 (儿童:6–7 ml/kg/min;成人:3–4 ml/kg/min)、功能余气量(FRC)在处于仰卧位时显著下降,使腹腔内容物向头侧运动,迅速造成氧饱和度下降。5 此外,过度喉反射、声带长度较短和声门下狭窄也会使气管内导管的放置变得更加困难。婴幼儿的甲状软骨呈覆盖状态,导致医护人员很难从外部气道解剖清晰识辨,增加紧急气道切开的难度。6 尽管成人与儿童气道之间存在上述解剖学差异,但是,成人与儿童气道管理也有一些相似之处。充分通气是重中之重。用于儿童的通气改善技术与用于成人的技术相似,包括1)双手扣面罩通气;2)头部倾斜;3)抬高下颌;4)将下颌向前;5)正压;以及 6)当医生怀疑儿童可能发生上呼吸道阻塞时,可考虑采用口咽和鼻咽通气道。相较于成人气道,儿童通气道更多且大小不一,7 因此,需要准确测量口咽和鼻咽通气道大小。当口腔通气道过短时,舌后侧也会加重堵塞;当口腔通气道过长时,会厌可能被推入气管,导致阻塞情况加重。8 此外,关注通气压力也十分重要。强度较大的面罩通气可能导致胃部胀气,可进一步降低FRC并导致缺氧情况加重。 声门上气道(SGA;是一种喉罩,或者说,喉罩 LMA 是声门上气道 SGA 的一种类型)是另一种可以改善通气情况的辅助工具。医护人员也可以选择多种具有特性(包括易于使用以及可通过内腔插入气管导管的功能)的声门上气道 SGA 子类型。9
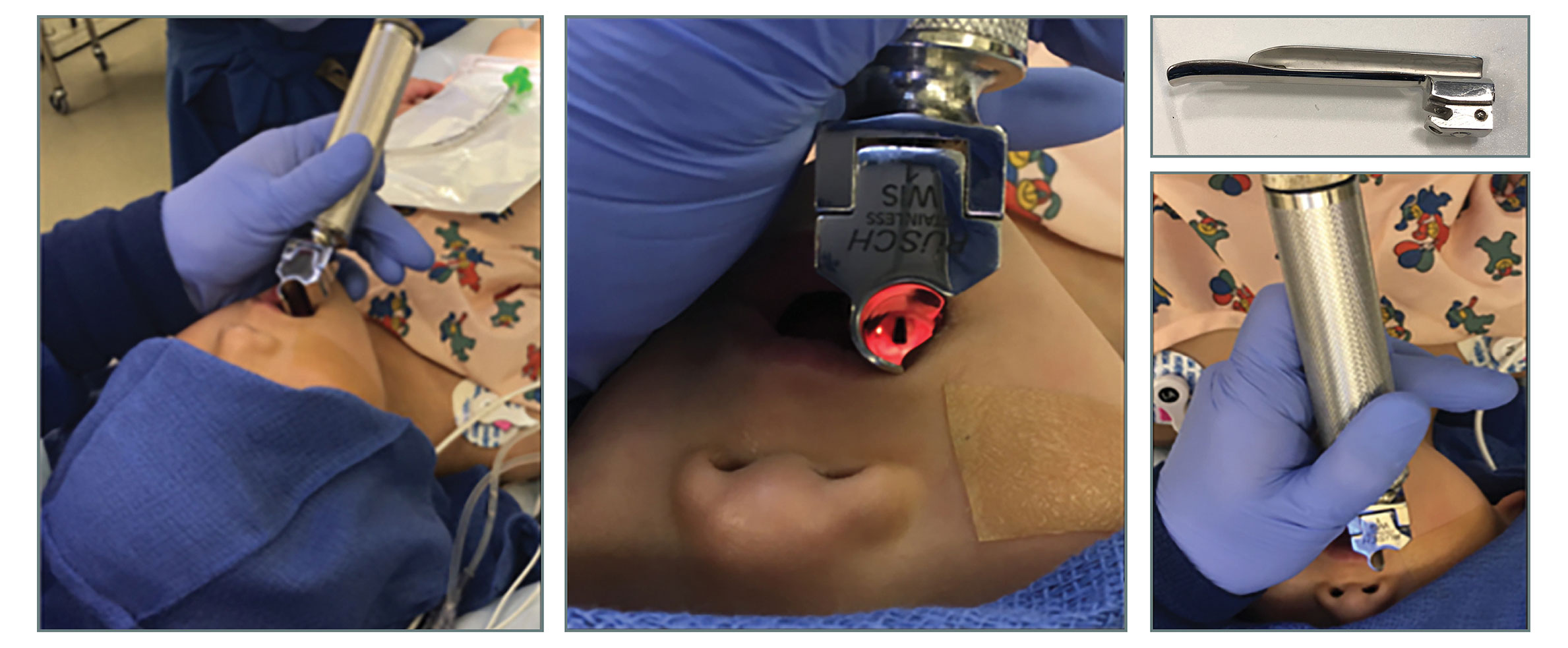
图 1:使用 Wis-Hipple 1 喉镜进行磨牙后插管。将喉镜片置于磨牙后间隙内,绕过舌头,继续向前,直至会厌被前移,露出声门。
医护人员在进行气管插管时可以使用多种工具,其中,直接喉镜检查是一种主要方法。目前,有多种适用于儿科患者的喉镜片,但是,由于儿童的气管前倾,会厌质地“松软”,所以,很多医生更喜欢为年龄小于 5 岁的儿童使用直型(即 Miller)或半弯型(Wis-Hipple)喉镜片(图 1)。10 儿科困难气道分两种类型:不可预料和可预料困难气道。幸运的是,在“正常”儿科患者之中,不可预料困难气道十分罕见,通常都是由于外伤、感染或气道管理医生经验不足导致的。由有经验的儿科麻醉专业人员多次尝试插管(大于 2 次)可显著提高并发症发生率。如果任何一位医护人员两次尝试插管均失败,则应考虑采用其他气道管理方式取得安全气道。11相较而言,可预料儿科困难气道更为常见。遗传、胚胎学和外科手术导致的气道改变会使儿科气道管理变得更为复杂。文献资料中已对影响气道的遗传性和颅颌面综合征进行了详细的描述,12 医护人员可以在麻醉诱导之前制定计划。根据患者的具体气道异常情况了解可以使用哪些设备有助于医护人员做好准备。例如,在制定多项气道应急计划(计划 A、计划 B 和计划 C)时可以考虑使用的设备和技术如表 1 所述。医护人员应在患者出现呼吸窘迫症状之前及早识别此类情况的患者。我们采用的做法是在病历记录中制定并说明气道管理计划。13 如有必要,儿科麻醉团队通常最适合启动此类计划、让困难气道患者取得安全气道。如果需要为某次择期手术进行择期气道管理,在条件允许的情况应当在三级医疗机构内为患者提供服务。尽管目前已有很多与困难气道管理有关的技术和设备,但是,我们仍缺少能够表明此类技术和设备优越性的数据。对于成年患者来说,清醒支气管镜插管(FOI)是首选方法。但是,由于儿童的配合度不足,所以,此种方法对儿童患者来说几乎无法使用。14 因此,研究人员建议在麻醉诱导和插管期间(包括吸入麻醉剂5、右美托咪定15、丙泊酚16 和/或氯胺酮)维持患者自主通气。在气道管理期间要确保麻醉深度合适,既要预防喉痉挛,还要维持患者自主通气,医护人员需要具备高超的技术和实践经验。取得安全气道的两种常见技术包括使用视频喉镜和通过声门上气道进行支气管镜插管 FOI(FOI-SGA)。研究表明,视频喉镜能够改善声门可视程度,但是,此项技术可能导致气管内插管时间延长。17,18 医护人员可利用声门上气道 SGA 作为管,给患者使用吸入麻醉剂并确保持氧合和通气,避免大多数脆弱的儿科患者出现血氧过低的情况。近期,一项利用多中心儿科困难插管 (PeDI) 登记收集的数据进行的已发表观察研究报告,对于存在困难气道的儿童来说,使用视频喉镜进行插管和通过声门上气道进行支气管镜插管 FOI-SGA 进行插管的首次成功率相似,即使在控制患者因素,如预期困难气道也是如此。19 需要注意的是,对于年龄小于 1 岁的儿童来说,声门上气道进行支气管镜插管 FOI-SGA 的成功率较高,患者缺氧的情况较少,为在插管期间持续氧合的建议提供了支持。带套囊的气管导管 ETT 可用于为任何困难气道患者取得安全气道(包括儿童),20 因为此种ETT可以实现减少漏气,并且不会使患者面临再次插管的风险。 文献资料中已详细说明儿科困难气道管理操作指南,13,21 此类指南主要是根据成人困难气道管理流程改编的。4 对此类流程的改编应注重儿科气道和生理学的特点,重写有创气道管理的建议。例如,对于存在可预料困难气道情况的儿童来说,维持儿童自主通气十分重要。耗氧量大、FRC 低的婴幼儿(体重小于 20 kg)尤其能够在此种管理方法中受益。其次,在说明插管失败的情况时,“多次尝试”应被明确定义为超过2次尝试,并在此后采用不同气道管理方法。儿童护理机构应备有多种不同大小的儿科气管导管 ETT,并强调使用声门上气道 SGA的价值。最后,在紧急情况下,当年龄小于 8 岁的患者“无法通气、无法插管”时,应对患者实施针环甲膜切开术作为一种有创外科技术。在紧急情况下,非外科医生不应为属于该年龄段的患者实施外科气管切开术。22 因为,该年龄段患者的甲状软骨处于覆盖状态,通过触诊无法识别气道解剖结构,应考虑进行超声引导下的针环甲膜切开术。23 儿童护理机构应准备好救护装置并考虑组建一个多学科紧急气道反应团队。
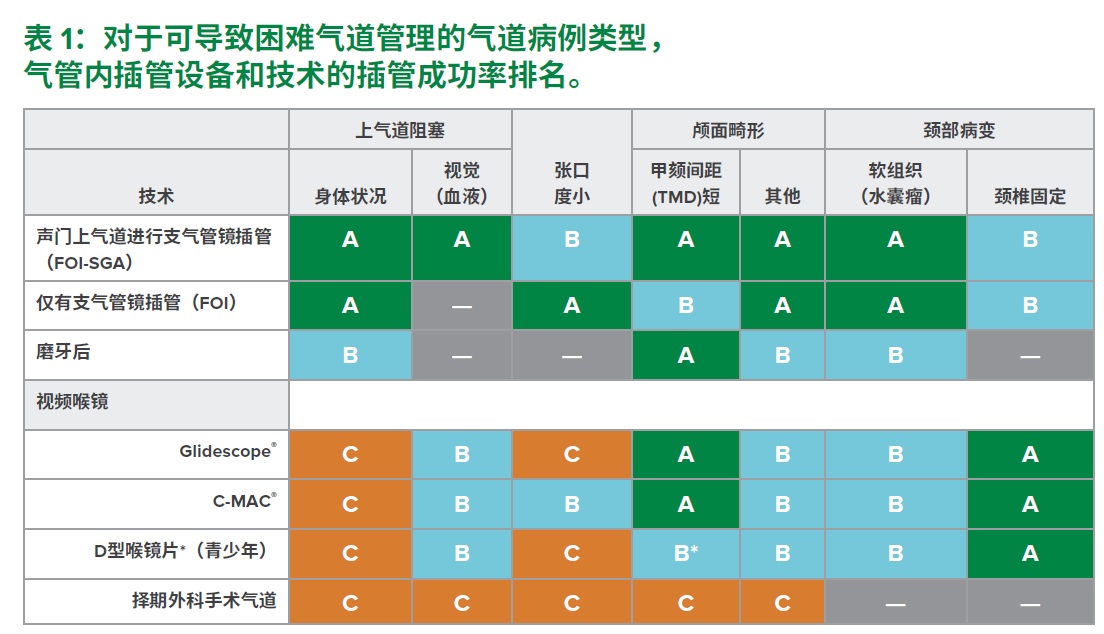
表 1:不同气道病理状态下气管内插管设备和技术有效性排名。A = 最初/最佳选项;B = 第二选项;C = 最后选项;表明技术不太可能成功或不适用于此种气道病理状态。TD:甲颏距离;FOI-SGA:经声门上气道纤支镜下插管;FOI:纤支镜下插管* D型喉镜窥视片具有尖角窥视片,可减少从窥视片尖部到手柄之间的距离。本设备适用于年龄较大、舌头较大且甲颏距离较短的儿童。
我们在约翰·霍普金斯医院(Johns Hopkins Hospital)制定了一项多部门儿科困难气道计划,该计划包括儿科气道管理课程、PDART 和 PDACS。该计划是我们与多位儿科专家合作制定的,旨在提高安全性、降低并发症发病率、减轻与儿童气道管理有关压力和紧迫性。
多学科儿童气道管理课程
多学科儿童气道管理课程的设计目的是为来自所有儿科领域的医护人员讲授关于气道管理的基础知识,培养进行婴幼儿困难气道管理所需的高级技能。自 2014 年以来,这项一年两次的课程已经为要求提高儿科气道管理技能的住院医生、专科医生、护士、呼吸治疗师、护理人员和其他临床工作者提供了相关指导。学员在参加几场讲座之后可在实践技能训练站使用各种通气和插管装置进行练习,常见病历的模拟演练。医院通过测试对学员学习前和学习后的情况进行评估。
儿科困难气道反应团队(PDART)
2015 年 11 月,我们对约翰霍普金斯医院于 2008 年制定的成人 DART 进行了改编,在此基础上制定了儿科 DART。24 该多学科团队由儿科麻醉医师、耳鼻喉科医师、创伤外科医生、呼吸治疗师、护士和药剂师组成,能够在医护人员需要气道管理协助时或存在困难气道情况的儿童患者需要气道管理时及时作出反应。儿科麻醉主治医师每周 7 天,每天 24 小时全程在岗,协助儿科困难气道反应团队(PDART)。医院已备好紧急气道工具包,儿科麻醉医生在每次响应 PDART 时均可为患者使用此类工具包。此类工具包里备有喉镜、声门上气道 SGA 和针环甲膜切开术所需的工具。如果需要其他设备(例如:软性纤维支气管镜),患者可被送至手术室(如可能)。视频喉镜和软性纤维支气管镜被存放在手术室内,便于随时使用。
儿科困难气道会诊服务(PDACS)
我们开创了 PDACS,以便在面临风险的患者出现呼吸窘迫症状之前为其提供气道管理计划。会诊团队可以提供例行会诊服务或在紧急情况下提供会诊服务。我们可以为存在困难气道病史、目前未出现任何呼吸道症状的患者提供例行会诊服务。如果收治患者的医生和/或护士了解到与 1)困难气道病史或 2)可能改变患者面部或气道结构的任何疾病有关的信息,医生和/或护士会呼叫儿科麻醉医师,让他们提供会诊服务。如果存在困难气道管理病史或可能出现困难气道管理情况的儿童表现出早期呼吸窘迫迹象,但并不需要立即干预,会诊团队可以提供紧急会诊服务。医护人员可以通过直接致电儿科麻醉医师进行紧急会诊,紧急会诊应该 1 小时内完成。如果患者存在困难气道情况,当 1)患者病历卡上包含会诊说明时;2)患者问题列表中包含“困难气道”,从而在患者病历记录中触发警报时;3)患者“问题列表”中包含通气和插管计划总结内容且医护人员已经通过手写的方式将此类内容加入患者床头卡上;4)患者手腕上带有“困难气道”手环时,以及 5)患者所在病房的门上贴有“DART”识别卡时,会诊团队的会诊才完成。
结论
对于存在非预料困难气道情况的儿童来说,气道管理需要提前执行策略,此类策略包括由专家提供的应急反应行动和专业设备(包括随时可用的 SGA)。对于存在可预料困难气道情况的儿童来说,我们应为他们制定气道管理方案,在患者病历记录中标注适当的警示标记,并由具备丰富儿科气道管理经验的专家为他们进行气道管理。继续教育(包括紧急情况模拟)有助于保持医护人员在儿童困难气道管理方面的技能。对于我们和其他机构实施的计划是否确实减少了与儿科气道有关的不良事件,我们将进行更多后续调查。Nicholas M Dalesio 博士是约翰·霍普金斯大学(Johns Hopkins University)医学院助理教授,并在麻醉系/儿科麻醉与重症护理医学系工作。Dalesio 博士耳鼻喉科/头颈外科系任职,在约翰·霍普金斯·彭博儿童医院(Johns Hopkins Bloomberg Children’s Hospital)(马里兰州巴尔的摩)执业。Nicholas Dalesio 博士没有与本文内容有关的任何需公开信息。
特备感谢Luke Janik 博士作为本文的特邀编辑。Janik 是北岸大学医疗系统(NorthShore University HealthSystem)(伊利诺伊州芝加哥)。
参考文献
- Morray JP, Geiduschek JM, Caplan RA, et al. A comparison of pediatric and adult anesthesia closed malpractice claims.Anesthesiology 1993;78:461–467.
- Jimenez N, Posner KL, Cheney FW, et al. An update on pediatric anesthesia liability: a closed claims analysis.Anesth Analg 2007;104:147–153.
- Bhananker SM, Ramamoorthy C, Geiduschek JM, et al. Anesthesia-related cardiac arrest in children: update from the Pediatric Perioperative Cardiac Arrest Registry.Anesth Analg 2007;105:344–350.
- Apfelbaum JL, Nickinovich DG, Hagberg CA, et al. Practice guidelines for management of the difficult airway.Anesthesiology 2013;118:251–270.
- Bhananker S, Harless J, Ramaiah R. Pediatric airway management.Int J Crit Illn Inj Sci 2014;4:65–67.
- Prakash M, Johnny JC.What’s special in a child’s larynx?J Pharm Bioallied Sci 2015;7:S55–S58.
- Brambrink AM, Braun U. Airway management in infants and children.Best Pract Res Clin Anaesthesiol 2005;19:675–697.
- Coté CJ, Lerman J, Anderson B..A practice of anesthesia for infants and children.W.B. Saunders Company; 1993; 308–9.
- Kleine-Brueggeney M, Gottfried A, Nabecker S, et al. Pediatric supraglottic airway devices in clinical practice:A prospective observational study.BMC Anesthesiology 2017;17:119.
- Doherty JS, Froom SR, Gildersleve CD.Pediatric laryngoscopes and intubation aids old and new.Pediatric Anesthesia 2009;19:30–37.
- Fiadjoe, JE, Nishisaki, A, Jagannathan, N, et al. Airway management complications in children with difficult tracheal intubation from the Pediatric Difficult Intubation (PeDI) Registry: a prospective cohort analysis.The Lancet Respiratory 2015;4:37–48.
- Raj D, Luginbuehl I. Managing the difficult airway in the syndromic child.Continuing Education in Anaesthesia, Critical Care & Pain 2015;15:7–13.
- Marín PCE, Engelhardt T. Algorithm for difficult airway management in pediatrics.Colombian Journal of Anesthesiology 2014;42:325–334.
- Murphy T, Howes B. Current practice for awake fibreoptic intubation—some unanswered questions.Anaesthesia 2017;72:678–681.
- Mason KP, Lerman J. Review article:Dexmedetomidine in children: current knowledge and future applications.Anesth Analg 2011;113:1129–1142.
- Blanco G, Melman E, Cuairan V, et al. Fibreoptic nasal intubation in children with anticipated and unanticipated difficult intubation.Paediatr Anaesth 2001;11:49–53.
- Fiadjoe JE, Gurnaney H, Dalesio N, et al. A prospective randomized equivalence trial of the GlideScope Cobalt® video laryngoscope to traditional direct laryngoscopy in neonates and infants.Anesthesiology 2012;116:622–628.
- Sun Y, Lu Y, Huang Y, et al. Pediatric video laryngoscope versus direct laryngoscope: a meta-analysis of randomized controlled trials.Cote C, ed. Pediatric Anesthesia 2014;24:1056–1065.
- Burjek NE, Nishisaki A, Fiadjoe JE, et al. Videolaryngoscopy versus fiber-optic intubation through a supraglottic airway in children with a difficult airway:An analysis from the Multicenter Pediatric Difficult Intubation Registry.Anesthesiology 2017;127:1–9.
- Litman RS, Maxwell LG.Cuffed versus uncuffed endotracheal tubes in pediatric anesthesia: the debate should finally end.Anesthesiology 2013; 118:500–501.
- Weiss M, Engelhardt T. Proposal for the management of the unexpected difficult pediatric airway.Pediatric Anesthesia 2010;20:454–464.
- Coté CJ, Hartnick CJ.Pediatric transtracheal and cricothyrotomy airway devices for emergency use: which are appropriate for infants and children?Paediatr Anaesth 2009;19 Suppl 1:66–76.
- Dalesio NM, Kattail D, Ishman SL, et al. Ultrasound use in the pediatric airway.A & A Case Reports 2014;2:23–26.
- Mark LJ, Herzer KR, Cover R, et al. Difficult airway response team.Anesth Analg 2015;121:127–139.


 Issue PDF
Issue PDF