はじめに
末梢神経ブロック(PNB)は全身麻酔の安全かつ効果的な代替手段または補助手段である。これらは手術中および手術後の両方で疼痛管理を改善し、オピオイドの副作用の多くを回避させる可能性がある。また、PNBは患者満足度の向上、資源利用の削減、麻酔ガスやその他の薬剤の使用量を減らすことで環境への配慮にもつながる可能性がある。
PNBの使用は年々増加している。National Anesthesia Clinical Outcome Registryを使用したある研究では、2010年から2015年までに行われた12,911,056件の外来手術のデータを分析し、PNBの使用が顕著に増加していることを示した。1 米国では末梢神経ブロックの使用が増加しているため、この処置を取り巻く安全性の問題を検討する必要がある。具体的には、神経ブロックの安全性、特に神経損傷や局所麻酔薬中毒(LAST)の認識と治療、ブロック部位の誤りを回避するためのタイムアウトの実施について検討していく。
超音波ガイドを使用した末梢神経ブロックによる患者安全性の向上
超音波ガイド下PNBは多くの麻酔科医に急速に好まれるアプローチとなった。末梢神経刺激と比較した場合、超音波ガイドの使用は、ブロック成功率の大幅な改善、追加の鎮痛薬の必要性の減少、ブロック実施中の痛みの軽減、血管穿刺や胸膜穿刺の発生率の低下につながる可能性がある。超音波ガイド下の区域麻酔によって、傍脊椎ブロックや鎖骨上ブロックなどの特定のブロックに対する気胸リスクが軽減されるという説得力のある証拠はないが、胸膜を視覚化できることにより胸膜腔が侵害されていないという確信が得られる可能性がある。2
超音波を使用することで、ブロック針と目的とする神経を直接視覚化することができ、神経損傷のリスクがさらに軽減されることが示唆されている。しかしながら、既存の文献では一般的に、超音波ガイド下神経ブロックが末梢神経刺激などの他の技術と比較して術後神経症状の発生率を減らすという主張を支持していない。PNBによる神経損傷の主な原因は、神経線維束の機械的損傷および/また神経線維束内への局所麻酔薬の注入によって髄鞘(ミエリン鞘)および軸索の変性が引き起こされるためと考えられている。幸いなことに、PNB後の神経症状のほとんどは一過性である。3つのレジストリから報告された長期神経損傷の発生率は、末梢神経ブロック10,000件あたり4件であり、これは末梢神経刺激による神経ブロックに関連する過去の発生率とほぼ同等である。2 この差がない理由の一因は、超音波装置の品質や目的の神経を特定する際のオペレーターの技術に起因する可能性がある。オペレーターは針先を適切に視覚化できず、周囲のアーチファクトを誤って解釈する可能性がある。針の動きやハイドロダイセクションだけでは、針と神経の接触や局所麻酔薬の血管内注入が確実に防止されるとは限らない。別のレジストリでは、すべての区域麻酔における有害事象発生率は、5日以上続く術後神経症状の場合は1,000ブロックあたり1.8件であったが、6か月以上続く術後神経症状の場合は1,000ブロックあたり0.9件のみであった。3 既存の神経障害を持つ患者は、術後神経機能障害リスクが高まる可能性があることは注目に値する。神経内注入の回避は患者の安全性にとって最も重要である。4
一方で、超音波の使用はLASTのリスクを大幅に軽減する。最近の研究では、超音波の使用がLASTの発生率低下に役割を果たしているという証拠を示した。5 超音波ガイダンスにより、針をリアルタイムで誘導することができ、血管損傷とその後の局所麻酔薬の血管内注入を回避することが可能になる。超音波の使用によりLAST発生率は最小限に抑えられるが(10,000件あたり2.7人)、その可能性については依然として厳重な注意を払う必要があり、医療従事者はその発生に常に警戒すべきである。6
局所麻酔薬中毒
1998年、Weinbergらは、完全静脈栄養剤として使用される大豆油乳剤の注入が、麻酔をかけられたラットにおけるブピバカインの過剰投与によって引き起こされる心停止を(前処置により)予防または回復できることを示唆する最初の報告を発表した。7 肩の手術のためにPNBを受け、その後心停止を起こした患者に関するLASTの報告書が発表されたのはそのほぼ20年後であった。患者は約20分間標準的な蘇生処置に反応しなかったが、脂肪乳剤を100 mlボーラス投与された後に正常なバイタルサインに復帰した。患者は神経学的異常や心血管系の後遺症もなく回復した。8
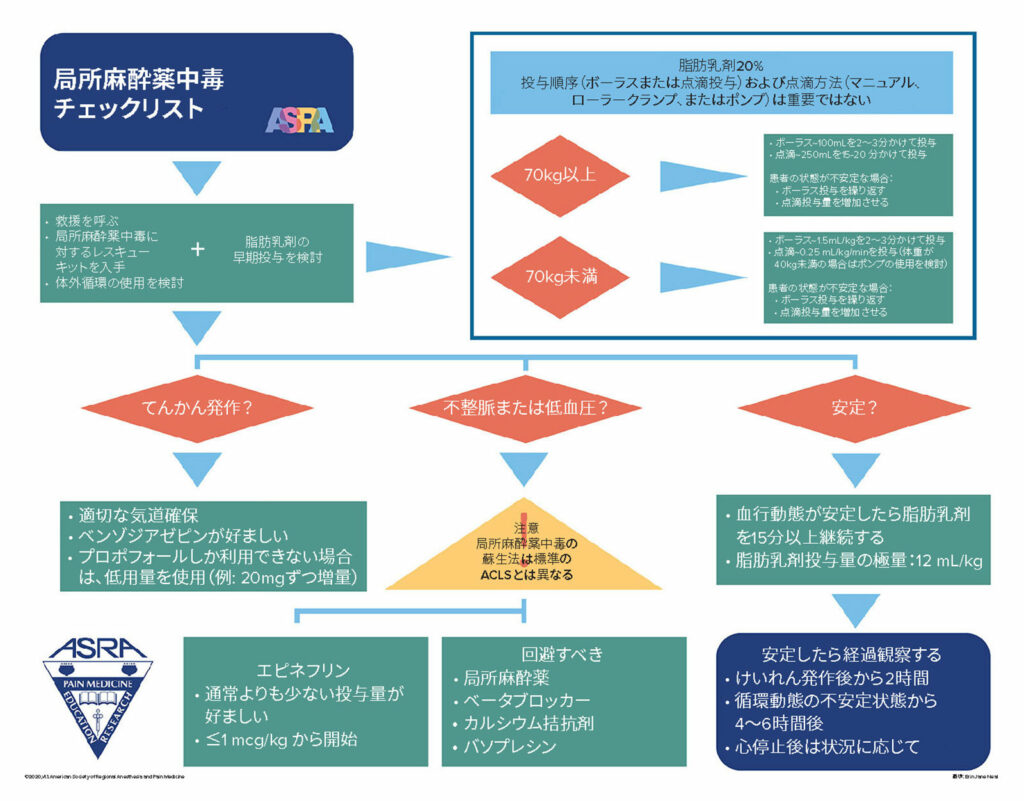
The American Society of Regional Anesthesia and Pain Medicineは2010年にLASTチェックリストを発行し、2012年、2017年、最近では2020年に改訂を行った 9(図1)。このチェックリストはLAST 蘇生処置と二次救命処置(ACLS)による蘇生処置の違いが強調されていないことがシミュレーションやユーザーからのフィードバックにより浮き彫りになったため、最近改訂されることとなった。動物実験では、ACLS蘇生処置に際に使用されるエピネフリンやバソプレシンなどの投与量がLASTからの転帰を悪化させることが実証されている。10,11 またシミュレーション被験者がLASTとACLSチェックリストの両方を使用することを選択した場合、混乱および過失が生じ、結果的に治療が遅れてしまうことや、時には誤った治療が実施されてしまうこともある。過去のチェックリストの先頭には警告が記載されていたが、記載されたエラーはそれでも解消されなかった。2020年の改訂版では、LAST蘇生法とACLS蘇生法の違いを強調するために、三角形の注意喚起を組み込むことを目的としている。さらに2020年度の改訂では、70 kgを超える患者に対する脂肪乳剤投与において、体重換算に基づくのではなく、100 mlのボーラス投与1回とその後の点滴投与へと簡略化された。9
の許可を得て使用されています。
鎮静下での末梢神経ブロックのリスク
全身麻酔下で患者に胸部硬膜外麻酔を行う危険性が症例報告によって世間の注目を集めてから四半世紀が経った。12 この患者は硬膜外カテーテル留置を4回試みられた後に脊髄損傷を負った。しかしながら、全身麻酔下の成人患者に末梢神経ブロックを実施する際の安全性またはリスクに関する指針を提供する文献はほとんどない。小児患者では全身麻酔下で末梢神経ブロックを実施することは安全であると考えられている。これは18歳未満の小児における50,000件を超える末梢神経ブロックの登録を作成した多施設共同研究であるPediatric Regional Anesthesia Networkからのデータに基づいている。13 一方で、成人患者では厳密な科学的証拠はないが、全身麻酔導入前に末梢神経ブロックを実施することで主である。鎮静はブロック施行の安全性と成功率を向上させ、ブロックを実施するオペレーターの作業条件を向上させることができ、さらに患者満足度の向上へとつながる可能性がある。14 成人患者に全身麻酔下でPNBを実施する上でのリスクと利点を判断するには、さらなる研究が必要である。
神経ブロック部位の誤り防止
神経ブロック部位の誤りは依然として発生する「決して起こってはならない事象」である
目的とする神経ブロック側ではなく、誤った側でのブロック実施は「決して起こってはならない事象」とみなされているが、それでも10,000件あたり7.5件の割合で発生している。15「Never Event(決して起こってはならない事象)」という用語は、決して起こってはならない重大な医療過誤に関連して、National Quality Forum(NQF)の元CEOであるKen Kizer, MDによって2001年に初めて導入された。16 時間の経過とともに、この用語の使用範囲は拡大され、明確で、重大な、通常であれば予防可能な有害事象を指すようになった。最初の「Never Event」リストは2002年に作成されて以来、長年にわたって何度も改訂され、現在は7つのカテゴリーに分類された29件の「報告すべき重大な事象」で構成されている。17
ほとんどの誤った側のブロック施行にはいくつかの明白な要因が認められている(表1)。神経ブロック開始前に、患者と看護師の両方が施設固有の基準を使用して、正しい手術位置の視覚的確認を実行し、手術に対応する側に「YES」という文字が記されたリストバンドを装着するか、手技を行うオペレーターによって明確にマーキングを行う。鎮静または麻酔を受ける前に患者をそのプロセスに参加させると、間違いが減少し、患者自身が積極的に参加していると感じることで、医療提供者に対する信頼が増し、患者満足度が向上する可能性がある。14
表 1:ブロック部位の誤りに寄与する要因15
| ブロック部位の誤りの特徴 |
| 術前にブロック部位の未確認 |
| オペレーターによる適切なマーキングが未実施 |
| タイムアウトを慌ただしく行う、内容が不十分である、実施を怠る |
| 注意散漫 |
| 患者体位の変更 |
| スケジュールの変更 |
| コミュニケーション不足 |
神経ブロックを実施するオペレーターは、麻酔/中程度の鎮静を実施する前に、手術/侵襲的処置について患者と話し合う必要がある。患者は正しい処置と手術部位について口頭で同意する必要があり、その話し合いの経過と患者への口頭での説明は同意書に文書化される必要がある。患者が術前の話し合いに十分に参加できるように、コミュニケーションの障壁(視覚障害や聴覚障害、言語でのコミュニケーションが十分にとれない、精神状態が不安定など)に医療従事者が対処する必要がある。コミュニケーションの障壁に対処するために実施された対策は、医療記録に文書化される必要がある。
同意書、現病歴、診断データを含むすべての関連文書は、事前に医療従事者によって検証される必要がある。矛盾や不明点がある場合は、医療従事者は処置を開始する前に外科医に電話して確認する必要がある。
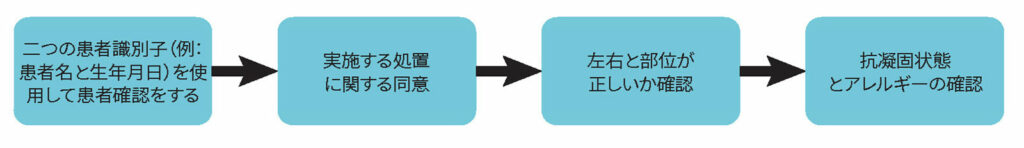
末梢神経ブロックを実行する直前に、オペレーターは「ユニバーサルプロトコル」を行い、処置前の「タイムアウト」を実施する必要がある(図2)。「タイムアウト」は、切開または手技を開始する直前に実行する必要がある。「タイムアウト」プロセスは、処置が行われる場所で実施されるべきであり、オペレーターや看護師、処置に関わる他の参加者を含むチームメンバーが関与する必要がある。
神経ブロックを実施する前に、少なくとも次のことを行うべきである:
麻酔科医は、末梢神経ブロックを開始しようとする際に、上記と同じ方法を用いて、ブロックを実施する部位にマークが付けられていることを確認すべきである。これは我々が実践している方法であるが、他の機関では異なるプロトコルが導入されている場合もある。
結論
要約すると、区域麻酔は安全な補助手段または全身麻酔の代替方法であり、患者の満足度を向上させ、オピオイドの使用とその副作用を減らすことが可能である。神経ブロックはすでに非常に安全な手技ではあるが、優れたケアを提供しながら最大限の安全性を確保することが不可欠である。区域麻酔の利用が拡大する中、利用可能な場合は超音波ガイドを考慮し、LASTの認識とその蘇生法を理解し、ブロック部位の誤りを避けるために適切な事前手順チェックリストの実行によって可能な限り安全に区域麻酔を実施することが重要である。
Christina Ratto, MDは、カリフォルニア州ロサンゼルスのケック医科大学の臨床助教授である。
Joseph Szokol, MD, JD, MBAは、カリフォルニア州ロサンゼルスのケック医科大学の臨床教授である。
Paul Lee, MD, MSは、カリフォルニア州ロサンゼルスのケック医科大学の臨床助教授である。
著者らに開示すべき利益相反はない。
参考文献
- Gabriel RA, Ilfeld BM. Use of regional anesthesia for outpatient surgery within the United States: a prevalence study using a nationwide database. Anesth Analg. 2018;126:2078–84. PMID: 28922231.
- Neal JM, Brull R, Horn JL, et al. The Second American Society of Regional Anesthesia and Pain Medicine evidence-based medicine assessment of ultrasound-guided regional anesthesia: executive summary. Reg Anesth Pain Med. 2016;41:181–194. PMID: 26695878.
- Sites BD, MD, Taenzer AH, Herrick MD. Incidence of local anesthetic systemic toxicity and postoperative neurologic symptoms associated with 12,668 ultrasound-guided nerve blocks an analysis from a prospective clinical registry. Reg Anesth Pain Med. 2012;37:478–482. PMID: 22705953.
- Brull R, McCartney C, Chan V. El-Beheiry H. Neurological complications after regional anesthesia: contemporary estimates of risk. Anesth Analg. 2007;104:965–975. PMID: 17377115.
- Barrington MJ, Kluger R. Ultrasound guidance reduces the risk of local anesthetic systemic toxicity following peripheral nerve blockade. Reg Anesth Pain Med. 2013; 38:289-99. PMID: 23788067.
- El-Boghdadly K, Pawa A, Chin KJ. Local anesthetic systemic toxicity: current perspectives. Local Reg Anesth. 2018;11:35–44. Published online 2018 Aug 8. PMID: 30122981.
- Weinberg GL, VadeBoncouer T, Ramaraju GA, et al. Pretreatment or resuscitation with a lipid infusion shifts the dose-response to bupivacaine-induced asystole in rats. Anesthesiology. 1998;88:1071–1075. PMID: 9579517.
- Rosenblatt MA, Abel M, Fischer GW, et al. Successful use of a 20% lipid emulsion to resuscitate a patient after a presumed bupivacaine-related cardiac arrest. Anesthesiology. 2006;105:217–218. PMID: 16810015.
- Neal JM, Neal EJ, Weinberg GL. American Society of Regional Anesthesia and Pain Medicine local anesthetic systemic toxicity checklist: 2020 version. Reg Anesth Pain Med. 2021;46:81–82. PMID: 33148630.
- Hiller DB, Di Gregorio G, Ripper R, et al. Epinephrine impairs lipid resuscitation from bupivacaine overdose. Anesthesiology. 2009;111:498–505. PMID: 19704251.
- Di Gregorio G, Schwartz D, Ripper R, et al. Lipid emulsion is superior to vasopressin in a rodent model of resuscitation from toxin-induced cardiac arrest. Crit Care Med. 2009;37: 993–999. PMID: 19237909.
- Bromage PR, Benumof JL. Paraplegia following intracord injection during attempted epidural anesthesia under general anesthesia. Reg Anesth Pain Med. 1998;23:104–107. PMID: 9552788.
- Taenzer AH, Walker BJ, Bosenberg AT, et al. Asleep versus awake: does it matter? Pediatric regional block complications by patient state: a report from the Pediatric Regional Anesthesia Network. Reg Anesth Pain Med. 2014;39: 279–283. PMID: 24918334.
- Kubulus C, Schmitt KC, Albert N, et al. Awake, sedated or anaesthetised for regional anaesthesia block placements? A retrospective registry analysis of acute complications and patient satisfaction in adults. Eur J Anaesthl. 2016;33:715–724. PMID: 27355866.
- Barrington MJ, Uda Y, Pattullo SJ, Sites BD. Wrong-site regional anesthesia: review and recommendations for prevention? Curr Opin Anesthesiol. 2015;28:670–684. PMID: 26539787.
- Kizer KW, Stegun MB. Serious reportable adverse events in health care. In: Henriksen K, Battles JB, Marks ES, et al., eds. Advances in patient safety: from research to implementation (volume 4: programs, tools, and products). Advances in Patient Safety. Rockville, 2005:339–352.
- Agency for Healthcare Research and Quality. Patient Safety Network. Never events.https://psnet.ahrq.gov/primer/never-events Accessed December 13, 2023.


 Issue PDF
Issue PDF