Reproduced and modified with permission. Lee LA, Caplan RA, Stephens LS, Posner KL, Terman GW, Voepel-Lewis T, Domino KB. Postoperative opioidinduced respiratory depression: a closed claims analysis. Anesthesiology 2015;122:659-65.
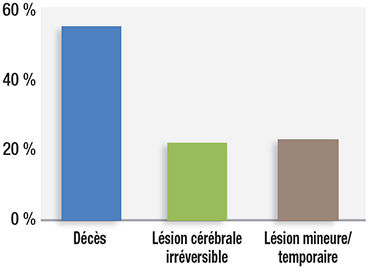
Figure 1: Sévérité des lésions survenues dans 92 plaintes associées à une dépression respiratoire postopératoire due aux opiacés recensées par le Closed Claims Project.
La dépression respiratoire postopératoire due aux opiacés (OIVI) est une cause évitable d’évènements indésirables graves chez les patients. De nombreuses institutions ont concentré leurs efforts sur ce problème de sécurité chez les patients au cours de ces vingt dernières années. Les progrès en la matière sont lents en raison de la faible incidence de ces évènements rendant les recherches sur des interventions spécifiques difficiles. L’Anesthesia Closed Claims Project utilise une méthode unique pour étudier ces évènements rares. Elle examine minutieusement les facteurs associés aux affaires jugées impliquant une erreur d’anesthésie traitées par des compagnies d’assurance professionnelle couvrant environ un tiers des anesthésistes exerçant aux Etats-Unis. Le Closed Claims Project a identifié 92 plaintes associées à une dépression respiratoire due aux opiacés.1 Dans cette étude, n’ont pas été analysés les cas d’évènements respiratoires n’ayant entraîné aucune lésion, ceux n’ayant pas donné lieu à une plainte (ex. : sauvetage rapide et réussi avec de la naloxone), les erreurs de diagnostic à l’origine d’un décès ou d’une lésion cérébrale, le grand nombre de cas qui n’ont jamais fait l’objet de poursuites médico-légales 2 , ou les cas couverts par des compagnies d’assurance professionnelle n’entrant pas dans le Closed Claims Project. Plus des trois quarts de ces 92 plaintes motivées par une dépression respiratoire induite par les opiacés se sont soldées par un décès ou des lésions cérébrales irréversibles (figure 1).1
Compte tenu de la grande sévérité des lésions causées par cette complication, de nombreux organismes institutionnels, professionnels et de normalisation ont établi des directives qui recommandent une meilleure surveillance postopératoire des patients à haut risque recevant des opiacés après une intervention chirurgicale. Ces directives incluent des interventions comme une surveillance accrue des patients à intervalles plus courts, une capnographie continue ou une oxymètrie continue avec alarmes centralisées et des technologies plus récentes comme le recours à l’impédance électrique pour surveiller la ventilation minute.3,4 Ces recommandations constituent un départ logique pour résoudre ce problème complexe ; toutefois, identifier tous les patients présentant un risque élevé de développer une dépression respiratoire due aux opiacés n’est pas une tâche facile. Des études publiées traitant de ce sujet utilisant différentes méthodologies et bases de données ont identifié de nombreux facteurs de risque pour les dépressions respiratoires postopératoires dues aux opiacés dont l’âge avancé, le sexe féminin, l’obésité, la maigreur, l’apnée obstructive du sommeil, l’insuffisance rénale, les cardiopathies, la bronchopneumopathie chronique obstructive, les maladies neurologiques, le diabète, l’hypertension, l’usage chronique d’opiacés avant l’intervention chirurgicale, et les interventions chirurgicales sur les voies respiratoires.5-9 Dans les deux tiers des 92 plaintes pour dépression respiratoire postopératoire due aux opiacés recensées dans le Closed Claims Project, les patients étaient obèses, bien que 63 % avaient un score ASA 1 ou 2.1Des polymorphismes génétiques spécifiques qui altèrent le métabolisme et le transport des opiacés sont de plus en plus identifiés et associés à la dépression respiratoire due aux opiacés.7,10,11 Malheureusement, bon nombre de ces facteurs de risque ne seront pas diagnostiqués, ce qui réduira l’efficacité d’une éventuelle check-list des facteurs de risque. En outre, certaines complications postopératoires (choc septique, lésion rénale aiguë, pneumonie, delirium, etc.) peuvent influer sur la susceptibilité d’un patient à la dépression respiratoire due aux opiacés.
Les facteurs de risque exogènes de cette complication dépendent des pratiques et des politiques des professionnels ainsi que des établissements de santé, et sont tout aussi importants que l’état de santé préexistant des patients. Les facteurs de risque qui ont été cités incluent le recours à l’anesthésie générale plutôt qu’à l’anesthésie neuraxiale, l’administration préopératoire d’oxycodone ou de gabapentine à action prolongée, la perfusion continue d’opiacés en postoperatoire, l’administration concomitante d’autres sédatifs non opiacés, l’implication de plusieurs prescripteurs postopératoires, et une mauvaise formation du personnel soignant aux signes et symptômes de la dépression respiratoire due aux opiacés.1,12-14 Ces facteurs de risque exogènes dépendent grandement des compétences, de l’expérience et de la formation de chacun des professionnels de santé impliqués dans les soins d’un patient depuis son admission, ainsi que de l’intégration et de la communication entre tous les membres de l’équipe soignante, notamment lorsque de nouveaux protocoles de soins sont mis en place. Les ressources de l’établissement, comme le ratio nombre d’infirmières/nombre de patients dans les services d’hospitalisation, la formation continue du personnel soignant de tout niveau aux signes et symptômes de la dépression respiratoire due aux opiacés, la saisie informatique des actes, une meilleure surveillance électronique avec alarmes centralisées et les politiques de l’établissement en matière de prise en charge de la douleur constituent d’autres variables importantes susceptibles d’influer sur l’incidence de cette complication.
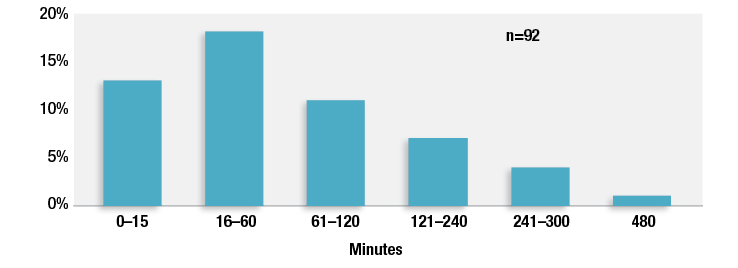
Compte tenu de cette longue liste de facteurs favorisants connus et inconnus pour la dépression respiratoire postopératoire due aux opiacés, le personnel soignant et les établissements de santé ne sont pas en mesure d’identifier avec précision tous les patients qui développeront cette complication. Alors que la population vieillit, que l’obésité et le recours aux opiacés continuent de progresser et que le personnel soignant hospitalier doit faire face à des maladies plus aiguës que par le passé, il est probable que la majorité des patients présenteront au moins un de ces facteurs de risque de dépression respiratoire due aux opiacés. La recommandation de l’APSF et d’autres organisations consistant à mettre en place une surveillance électronique continue de tous les patients recevant des opiacés après une intervention chirurgicale limiterait les conséquences néfastes imputables aux facteurs de risque non diagnostiqués liés aux patients et aux différents facteurs de risque liés au personnel soignant et aux établissements de santé.15 Cela permettrait d’éviter la confusion entourant l’identification des patients à haut risque et favoriserait la normalisation des soins postopératoires pour tous les patients. Alors que les infirmières doivent prendre en charge de plus en plus de patients, le recours à une surveillance électronique continue des patients avec alarmes centralisées permettrait une surveillance plus objective et continue des patients. Notre étude a démontré que, dans près d’un tiers des 92 plaintes associées à une dépression respiratoire postopératoire due aux opiacés, cette dernière a été découverte au cours de l’heure suivant le dernier contrôle effectué par l’infirmière et 42 % au cours des deux heures suivant ce dernier contrôle (figure 2) 1 . Les états variables des patients et le manque de formation des infirmières concernant les signes et symptômes de la dépression respiratoire due aux opiacés ont contribué à ces résultats. Ces courts laps de temps démontrent que les contrôles physiques effectués par les infirmières des services d’hospitalisation ne suffisent pas, à eux seuls, pour détecter une dépression respiratoire due aux opiacés lorsque les infirmières s’occupent de plusieurs patients à la fois.
Reproduit et modifié avec l’aimable autorisation des auteurs. Lee LA, Caplan RA, Stephens LS, Posner KL, Terman GW, Voepel-Lewis T, Domino KB. Postoperative opioid-induced respiratory depression: a closed claims analysis. Anesthesiology 2015;122:659-65.
Figure 2: Temps écoulé entre le dernier contrôle effectué par l’infirmière et la découverte d’une dépression respiratoire induite par les opiacés dans 92 cas. Les cas pour lesquels ce temps est inconnu (n = 39) et inapplicable (à domicile, n = 3) ne sont pas pris en compte.
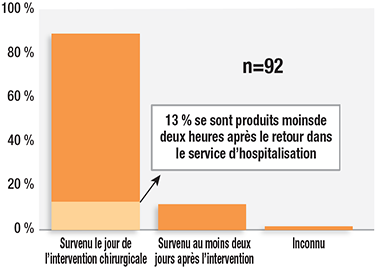
La période critique nécessitant l’utilisation de la surveillance électronique continue postopératoire est celle des 24 premières heures après l’intervention chirurgicale, comme le montrent les données du Closed Claims Project dont 88 % de ces événements se sont produits au cours de ce laps de temps (figure 3).1 Le passage de l’environnement plus bruyant et plus stimulant de la salle de réveil où le ratio d’infirmières par patient est de 1 pour 1 ou 1 pour 2 au service d’hospitalisation où les patients sont moins stimulés et moins surveillés par les infirmières constitue une période à haut risque. Notre étude a révélé que 13 % de ces dépressions respiratoires dues aux opiacés sont survenues au cours des deux heures suivant le retour dans le service d’hospitalisation. Ces résultats concordent avec ceux d’autres études qui ont révélé que les premières 24 heures étaient la période au cours de laquelle les patients opérés risquaient le plus de développer une dépression respiratoire due aux opiacés.16-18
Reproduit et modifié avec l’aimable autorisation des auteurs. Lee LA, Caplan RA, Stephens LS, Posner KL, Terman GW, Voepel-Lewis T, Domino KB. Postoperative opioid-induced respiratory depression: a closed claims analysis. Anesthesiology 2015;122:659-65.
Figure 3: Délai d’apparition des dépressions respiratoires dues aux opiacés dans les 92 plaintes recensées par le Closed Claims Project.
Enfin, une surveillance électronique continue avec alarmes centralisées permettrait, en théorie, d’alerter le personnel soignant en cas d’autres complications postopératoires imminentes susceptibles d’altérer les fréquences respiratoire et cardiaque et la saturation en oxygène (choc septique, choc hypovolémique, pneumonie et autres maladies). Taenzer et ses collègues sont parvenus à démontrer cette notion en mettant en place une surveillance électronique avec oxymétrie continue et alarmes centralisées.19,20Ils ont constaté une diminution significative de 50 % des transferts des services d’hospitalisation vers les unités de soins intensifs, une réduction de 60 % des sauvetages d’urgence par rapport aux données de référence et une diminution de la mortalité due aux opiacés. Le retour sur investissement économique était également très élevé avec des économies estimées à 1,48 million de dollars dues à la réduction des transferts en USI.21 Ce chiffre ne tenait pas compte de la réduction potentielle des dépenses de santé sur la totalité de la vie des patients induite par la réduction de la morbidité ou des frais juridiques en cas de poursuites médico-légales à l’encontre de l’établissement. Les données des premières 24 heures ont pu être utilisées pour déterminer le moment où la surveillance électronique continue des patients n’est plus nécessaire.
En résumé, la stratification du risque de dépression respiratoire due aux opiacés est importante pour la prise en charge peropératoire de l’anesthésie et des traitements médicamenteux, mais elle ne peut pas être réalisée avec une grande fiabilité. Le notion qui consiste à ne prendre en compte que l’état de santé et les maladies préexistantes pour identifier les patients qui requièrent une surveillance électronique continue après une intervention chirurgicale fait abstraction de la répercussion significative que l’environnement de soin (personnel soignant et établissement de santé) a sur les patients en matière de risque de développer une dépression respiratoire due aux opiacés. La surveillance électronique continue de l’oxygénation ou de la ventilation pour tous les opérés recevant des opiacés pendant, au minimum, les premières 24 heures simplifierait et normaliserait les soins postopératoires et pourrait réduire l’incidence des dépressions respiratoires postopératoires dues aux opiacés et autres complications. Pour renforcer la surveillance des patients susceptibles d’être victimes d’une dépression respiratoire due aux opiacés, les établissements possédant des ressources limitées doivent commencer par se concentrer sur les facteurs de risque liés aux patients. Le but ultime des établissements doit être cependant de surveiller tous les patients opérés recevant des opiacés.
Le Dr Lee est membre du comité de rédaction du Bulletin d’information de l’APSF et anesthésiste-réanimateur au Kadlec Regional Medical Center de Richland, dans l’État de Washington (États-Unis).
Le Dr Posner est actuellement enseignant-chercheur. Laura Cheney, quant à elle, enseigne la sécurité des patients en réanimation dans le Département d’anesthésiologie et de traitement de la douleur de l’University of Washington, à Seattle (États-Unis).
Le Dr Domino est professeur d’anesthésiologie à l’University of Washington, à Seattle (États-Unis).
Documents de référence
- Lee LA, Caplan RA, Stephens LS, et al. Postoperative opioid-induced respiratory depression: a closed claims analysis. Anesthesiology 2015;122:659–65.
- Localio AR, Lawthers AG, Brennan TA, et al. Relation between malpractice claims and adverse events due to negligence. Results of the Harvard Medical Practice Study III. N Engl J Med 1991;325:245–51.
- Joint Commission Enhances Pain Assessment and Management Requirements for Accredited Hospitals. The Joint Commission Perspectives 2017;37:1-4. Available at https://www.jointcommission.org/assets/1/18/Joint_Commission_Enhances_Pain_Assessment_and_Management_Requirements_for_Accredited_Hospitals1.PDF Accessed Dec 3, 2017.
- Center for Clinical Standards and Quality/Survey & Certification Group. Memorandum for requirements for hospital medication administration, particularly intravenous (IV) medications and post-operative care of patients receiving IV opioids. Center for Medicare and Medicaid Services. March 14, 2014. https://www.cms.gov/Medicare/Provider-
Enrollment-and-Certification/SurveyCertificationGenInfo/Downloads/Survey-and-Cert-Letter-14-15.pdf. Accessed Dec 3, 2017. - Gupta K, Prasad A, Nagappa M, et al. Risk factors for opioid-induced respiratory depression and failure to rescue: a review. Curr Opin Anaesthesiol 2018;31:110-119.
- Khelemsky Y, Kothari R, Campbell N, et al. Incidence and demographics of post-operative naloxone administration: a 13-year experience at a major tertiary teaching institution. Pain Physician 2015;18:E827–9.
- Niesters M, Overdyk F, Smith T, et al. Opioid-induced respiratory depression in paediatrics: a review of case reports. Br J Anaesth 2013;110:175–82.
- Chidambaran V, Olbrecht V, Hossain M, et al. Risk predictors of opioid-induced critical respiratory events in children: naloxone use as a quality measure of opioid safety. Pain Med 2014;15:2139–49.
- Pawasauskas J, Stevens B, Youssef R, et al. Predictors of naloxone use for respiratory depression and oversedation in hospitalized adults. Am J Health Syst Pharm 2014;71:746–50.
- Chidambaran V, Venkatasubramanian R, Zhang X, et al. ABCC3 genetic variants are associated with postoperative morphine-induced respiratory depression and morphine pharmacokinetics in children. Pharmacogenomics J 2017;17:162–169.
- Sadhasivam S, Chidambaran V, Zhang X, et al. Opioid-induced respiratory depression: ABCB1 transporter pharmacogenetics. Pharmacogenomics J2015;15:119–26.
- Weingarten TN, Jacob AK, Njathi CW, et al. Multimodal analgesic protocol and postanesthesia respiratory depression during phase 1 recovery after total joint arthroplasty. Reg Anesth Pain Med 2015;40:330–6.
- Cavalcante AN, Sprung J, Schroeder DR, et al. Multimodal analgesic therapy with gabapentin and its association with postoperative respiratory depression. Anesth Analg 2017;125:141–146.
- George JA, Lin EE, Hanna MN, et al. The effect of intravenous opioid patient-controlled analgesia with and without background infusion on respiratory depression: a meta-analysis. J Opioid Manag 2010;6:47–54.
- Stoelting RK and Overdyk FJ for the Anesthesia Patient Safety Foundation. Conclusions and Recommendations from the June 8, 2011, Conference on Electronic Monitoring Strategies (Essential Electronic Monitoring Strategies to Detect Clinically Significant Drug-Induced Respiratory Depression in the Postoperative period). Available at https://www.apsf.org/initiatives.php?id=10 (last accessed Dec 3, 2017).
- Taylor S, Kirton OC, Staff I, et al. Postoperative day one: a high risk period for respiratory events. Am J Surg 2005; 190:752–6.
- Ramachandran SK, Haider N, Saran KA, et al. Life-threatening critical respiratory events: a retrospective study of postoperative patients found unresponsive during analgesic therapy. J Clin Anesth 2011;23:207–13.
- Weingarten TN, Herasevich V, McGlinch MC, et al. Predictors of delayed postoperative respiratory depression assessed from naloxone administration. Anesth Analg 2015;121:422–9.
- Taenzer AH, Pyke JB, McGrath SP, et al. Impact of pulse oximetry surveillance on rescue events and intensive care unit transfers: a before-and-after concurrence study. Anesthesiology 2010;112:282–7.
- McGrath SP, Taenzer AH, Karon N, et al. Surveillance Monitoring management for general care units: strategy, design, and implementation. Jt Comm J Qual Patient Saf 2016;42:293–302.
- Taenzer AH, Blike GT. Postoperative monitoring—the Dartmouth experience. APSF Newsletter 2012;27:1. Available at https://www.apsf.org/newsletters/html/2012/spring/01_postop.htm. Accessed Dec 4, 2017.


 Issue PDF
Issue PDF