Cette année, Kajstura et ses collègues remportent le Prix du meilleur article sur la sécurité des patients du Dr Ellison C. Pierce Jn. pour leurs travaux intitulés « Conseils de bonnes pratiques pour améliorer le respect recommandations sur la transfusion, réduire l’utilisation du sang et réaliser des économies ». Dans cette étude, ils décrivent comment le programme PBM dans le Johns Hopkins Health System a eu des effets positifs sur la sécurité des patients, le respect des recommandations et les coûts.
En 2019, Kajstura et ses collègues remportent le Prix du meilleur article sur la sécurité des patients du Dr Ellison C. Pierce Jn pour leurs travaux intitulés « Conseils de bonnes pratiques pour améliorer le respect des recommandations de transfusion, réduire le recours à la transfusion et diminuer les coûts ». Dans cette étude, ils décrivent comment le programme PBM dans le Johns Hopkins Health System a eu des effets positifs sur la sécurité des patients, le respect des recommandations et les coûts.
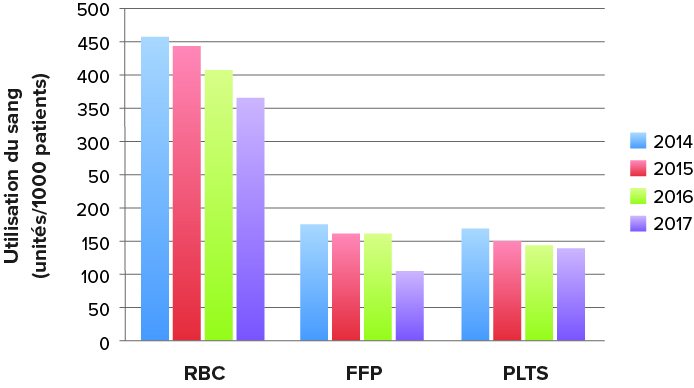
Figure 1 : Sur l’ensemble du système de santé et pour chacun des trois types de produits sanguins, les taux de transfusion (nombre d’unités pour 1000 patients) sont représentés par rapport au temps RBC–globules rouges, FFP–plasma, PLTS–plaquettes.
L’autorisation de réutiliser ces données a été accordée par Wolters Kluwer Health. Reproduit à partir de Frank SM, et al. Anesthesiology 2017;127: 754-764.2
Au sein du Johns Hopkins Health System, les diverses approches mises en œuvre dans le cadre d’un programme de PBM des patients sont résumées dans le Tableau 1.1,2 L’éducation est au cœur du programme, puisqu’au cours des dix dernières années, de nombreuses études marquantes ont été publiées en faveur du concept que « moins, c’est plus » en matière de transfusion.3 D’autre part, les recommandations pour les transfusions ont été renforcées par des conseils de bonnes pratiques (alertes informatiques) dans la saisie des ordonnances électroniques, afin d’informer les cliniciens lorsque les ordonnances ne sont pas conformes aux recommandations.2,4
Tableau 1. Méthodes utilisées pour améliorer l’utilisation du sang sur l’ensemble du système de santé
| 1. Obtention d’un financement de la part des tutelles. |
| 2. Réunions mensuelles rassemblant une équipe multidisciplinaire. |
| 3. Éducation : conférences scientifiques et tutoriels en ligne mettant l’accent sur les recommandations fondées sur des données probantes en matière de transfusion. |
| 4. Harmonisation des recommandations relatives aux transfusions sur l’ensemble du système de santé. |
| 5. Campagne intitulée « Pourquoi en donner 2 quand 1 suffit ? » concernant les transfusions d’une seule unité de globules rouges.5 |
| 6. Économiseurs d’écran qui renforcent les recommandations relatives aux transfusions. |
| 7. Soutien des décisions cliniques par des conseils de bonnes pratiques (alertes relatives aux bonnes pratiques, alertes informatiques).1 |
| 8. Acquisition et analyse des données. |
| 9. Audits du respect des recommandations relatives aux transfusions avec retour d’information (spécifique au personnel soignant). |
| 10. Réduction des pertes sanguines iatrogènes (tubes de prélèvements plus petits et moins d’examens). |
| 11. Pour l’anesthésie : (normothermie, hypotension contrôlée, antifibrinolytiques, hémodilution normovolémique aiguë).6 |
| 12. Méthodes chirurgicales : (approches mini-invasives, nouvelles électro-coagulations, agents hémostatiques topiques). |
| 13. Épargne sanguine.7 |
Ces efforts individuels ont produit un fort effet positif sur l’ensemble du système. Depuis la mise en œuvre du programme PBM, les taux globaux de transfusion ont baissé de 20 % pour les globules rouges (P = 0,0001), de 39 % pour le plasma (P = 0,0002) et de 16 % pour les plaquettes (P = 0,04) (Figure 1).2 Le respect des recommandations a augmenté, avec une diminution de 35 % des ordonnances non conformes à celles-ci. L’adhésion aux recommandations a augmenté, avec une diminution de 35 % des ordonnances non conformes aux recommandations pour les globules rouges, de 9 % pour le plasma et de 3 % pour les plaquettes. En réduisant le nombre de transfusions inutiles, le système hospitalier a réalisé une importante économie, si on compare l’année 2017 (après la mise en œuvre de la majeure partie de ces initiatives) à 2014. L’économie annuelle réalisée globalement sur les trois types de produits sanguins s’élevait à 2,4 millions de dollars, soit un retour sur investissements du programme de 400 %.2 En particulier, ces changements ont un effet positif sur la sécurité des patients : durée moyenne de séjour stable, mais baisse de la morbidité/mortalité de 1,5 % à 0,75 % (P = 0,035) et baisse du taux de réadmission à 30 jours de 9,0 % à 5,8 % (P = 0,0002).8 La réussite du programme PBM au Johns Hopkins Health System s’est faite grâce à la collaboration entre professionnels de santé et partenaires dans le but commun d’optimiser la prise en charge des patients qui pouvaient nécessiter une transfusion.
Tymoteusz J. Kajstura est étudiant en médecine à Johns Hopkins University et le Dr. Frank est professeur du Département d’anesthésiologie et médecine de réanimation, ainsi que directeur médical du programme de gestion du sang du Johns Hopkins Health System.
Les auteurs ne signalent aucun conflit d’intérêts en lien avec cet article.
Documents de référence
- Sadana D, Pratzer A, Scher LJ, et al. Promoting high-value practice by reducing unnecessary transfusions with a patient blood management program. JAMA Intern Med. 2018;178:116–122.
- Frank SM, Thakkar RN, Podlasek SJ, et al. Implementing a health system-wide patient blood management program with a clinical community approach. Anesthesiology. 2017;127:754–764.
- Carson JL, Guyatt G, Heddle NM, et al. Clinical Practice Guidelines from the AABB: red blood cell transfusion thresholds and storage. JAMA. 2016;316:2025–2035.
- Yang WW, Thakkar RN, Gehrie EA, et al. Single-unit transfusions and hemoglobin trigger: relative impact on red cell utilization. Transfusion. 2017;57:1163–1170.
- Podlasek SJ, Thakkar RN, Rotello LC, et al. Implementing a « Why give 2 when 1 will do? » Choosing Wisely campaign. Transfusion. 2016;56:2164.
- Grant MC, Resar LM, Frank SM. The efficacy and utility of acute normovolemic hemodilution. Anesth Analg. 2015;121:1412–1414.
- Frank SM. Who benefits from red blood cell salvage?–Utility and value of intraoperative autologous transfusion. Transfusion. 2011;51:2058–2060.
- Gupta PB, DeMario VM, Amin RM, et al. Patient blood management program improves blood use and clinical outcomes in orthopedic surgery. Anesthesiology. 2018;129:1082–91.


 Issue PDF
Issue PDF